Pyélonéphrite aiguë
La pyélonéphrite aiguë (PNA, du grec πυελος, « bassin », et νεφριτις, « maladie des reins ») est une infection urinaire d'origine majoritairement bactérienne touchant le parenchyme d'un des reins et le bassinet sous-jacent. Le plus souvent, le germe en cause atteint ce site anatomique en remontant les voies urinaires ; la principale bactérie responsable est Escherichia coli. La femme adulte est plus à risque que l'homme. Les signes cliniques associent typiquement des signes urinaires discrets, une fièvre, une douleur sur un des côtés du bas du dos, et parfois des troubles digestifs. L'examen des urines au microscope retrouve des globules blancs et des bactéries en quantité significative. Un examen d'imagerie comme une échographie rénale est parfois proposé.
| Médicament | Céfépime, moxifloxacine, ertapénem, gatifloxacine, lévofloxacine, ciprofloxacine et Ceftolozane |
|---|---|
| Spécialité | Urologie |
| CISP-2 | U70 |
|---|---|
| CIM-10 | N10, N13.6, N20.9 |
| CIM-9 | 590.1, 590.3, 590.81 |
| DiseasesDB | 29255 |
| MedlinePlus | 001274 |
| eMedicine | 968028 |
| MeSH | D011704 |
| Patient UK | Pyelonephritis |
![]() Mise en garde médicale
Mise en garde médicale
Le traitement est à adapter en fonction de la présence, d'une part, de signes de gravité tels qu'une baisse de la pression artérielle et, d'autre part, de facteurs de risque de complication tels qu'une grossesse en cours chez la femme. Le traitement antibiotique initial est probabiliste et repose le plus souvent sur une céphalosporine de troisième génération (C3G) ou une fluoroquinolone. En cas de signe de gravité, l'hospitalisation s'impose et un antibiotique de type aminoside doit être ajouté. En cas d'obstacle à l'écoulement des urines visualisé sur l'examen d'imagerie, un drainage chirurgical est indiqué en urgence. Le traitement antibiotique est adapté secondairement en fonction des résultats de l'examen des urines pour une durée totale de 10 à 14 jours.
La terminologie infection urinaire haute, plus ancienne, est synonyme.
Physiopathologie
Chacun des deux reins sécrète l'urine au niveau de son bassinet ; l'urine s'écoule ensuite dans un uretère pour rejoindre la vessie où elle est stockée. La vidange de la vessie a lieu au cours de la miction, lorsque l'urine est excrétée par l'urètre. Ce système d'écoulement permanent permet de lutter contre une éventuelle colonisation par des bactéries[1]. Il existe également des mécanismes impliquant des molécules antibactériennes et des cellules immunitaires[1]. La majorité de l'arbre urinaire est donc stérile, à l'exception de la partie inférieure de l'urètre, colonisée par la flore du périnée[2]. Celle-ci provient à la fois du tube digestif (entérobactéries, streptocoques, anaérobies), de la peau (staphylocoques, corynébactéries) et de l'appareil génital (lactobacilles, chez la femme)[1].
Il est important de distinguer les pyélonéphrites d'origine communautaire des pyélonéphrites liées aux soins, qui impliquent des mécanismes et une épidémiologie bactérienne différents. L'infection urinaire communautaire se fait principalement par voie ascendante à partir de la flore périnéale[2]. Exceptionnellement, l'infection se fait par voie sanguine, secondairement à une bactériémie à staphylocoque ou à une candidémie par exemple[2]. L'infection urinaire liée aux soins est principalement associée à la présence d'un sondage vésical[2]. En son absence, l'infection a lieu par voie ascendante classique[3].
La capacité d'induire une infection est variable d'un germe à l'autre, selon sa virulence, c'est-à-dire la capacité à vaincre les mécanismes de défense de l'hôte[1]. Les espèces bactériennes dites uropathogènes possèdent ainsi de nombreux mécanismes pour adhérer aux tissus de l'organisme et les envahir[1]. Dans le cas des pyélonéphrites communautaires, le germe le plus souvent rencontré est Escherichia coli, dans 85 à 90 % des cas[2]. Les autres germes rencontrés sont essentiellement d'autres entérobactéries, notamment du genre Proteus et Klebsiella[1]. Dans le cas des pyélonéphrites liées aux soins, Escherichia coli est également prépondérant mais n'est pas majoritaire, et d'autres germes appartenant aux genres bactériens Pseudomonas et Enterococcus, ou au genre fongique Candida sont retrouvés[3].
Concernant le spectre de résistance aux antibiotiques de la bactérie Escherichia coli, il est variable selon des facteurs géographiques et individuels, notamment l'exposition antérieure aux antibiotiques[4]. Cette bactérie est naturellement sensible à de nombreux antibiotiques : les pénicillines A, les céphalosporines, les carbapénèmes, les quinolones, les aminosides, la fosfomycine, la nitrofurantoïne et le cotrimoxazole[4]. Il existe cependant un certain pourcentage de résistance acquise qui est variable en fonction des molécules[4]. Cette fréquence est globalement en augmentation avec notamment l'apparition de bactéries dites « productrices de bêta-lactamase à spectre étendu (BLSE) » qui sont des bactéries multirésistantes[4].
Épidémiologie
L'Escherichia coli est le germe responsable dans neuf cas sur dix[5] chez la femme jeune.
Les principaux facteurs de risque de survenue d'une pyélonéphrite communautaire sont le sexe féminin, la grossesse, l'activité sexuelle (fréquence des rapports, nouveau partenaire ou utilisation de spermicide[6]), les troubles du comportement mictionnel (mictions rares, retenues, incomplètes), le diabète non équilibré ou compliqué d'une neuropathie vésicale, et toute anomalie organique ou fonctionnelle de l'arbre urinaire[1]. Chez l'enfant, la pyélonéphrite est plus fréquente chez les garçons à un âge inférieur à 3 mois[7]. Dans le cadre des infections liées aux soins, le sondage vésical est un facteur de risque d'infection, notamment en cas de sondage maintenu pour une durée supérieure à 6 jours ou en cas de sexe féminin[3]. Une pyélonéphrite ne complique une infection urinaire basse que dans moins de 4 % des cas[5].
Il faut également distinguer les facteurs qui permettent d'individualiser les pyélonéphrites dites « simples » des pyélonéphrites dites « à risque de complication » (anciennement appelées « compliquées »)[4]. Ces dernières sont plus à risque d'aggravation et impliquent des modalités de traitement différentes par rapport aux pyélonéphrites simples[4]. Ces facteurs sont : la présence d'une anomalie organique ou fonctionnelle de l'arbre urinaire (résidu vésical, reflux, lithiase, tumeur, acte récent...), le sexe masculin, la grossesse, l'âge supérieur à 75 ans ou supérieur à 65 ans avec au moins 3 critères de fragilité (critères de Fried : perte de poids, vitesse de marche lente, endurance faible, faiblesse ou fatigue, activité physique réduite), l'immunodépression grave (traitement immunomodulateur, cirrhose...), et l'insuffisance rénale chronique avec une clairance inférieure à 30 mL/min[4]. Le diabète était auparavant considéré comme facteur de risque de complication, cependant il n'apparaît pas comme facteur de pronostic défavorable[4]. Chez l'enfant, les facteurs de risque d'aggravation sont l'âge inférieur à 3 mois, l'existence d'une uropathie sous-jacente ou d'une immunodépression[7].
Enfin, dans certaines situations, la prise en compte des facteurs de risque d'infection à entérobactérie productrice de bêta-lactamase à spectre étendu peut être prise en compte. Ces facteurs sont essentiellement : un antécédent de colonisation digestive ou urinaire, une antibiothérapie par bêta-lactamine avec inhibiteur, céphalosporine de deuxième ou troisième génération ou fluoroquinolone dans les 12 derniers mois, voyage récent en zone d'endémie, hospitalisation dans les 3 derniers mois, vie en structure de long séjour et présence d'une sonde vésicale à demeure[4].
Le coût estimé annuel de sa prise en charge est estimé, aux États-Unis à plus de 2 milliards de dollars[8].
Signes cliniques
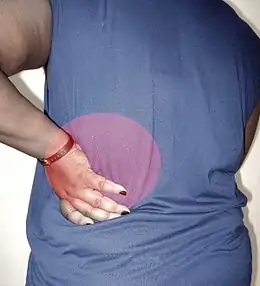
La présentation clinique typique associe de façon inconstante des signes de cystite, des signes d'une atteinte du parenchyme rénal et des signes digestifs[4]. Les signes de cystite associent de manière variable des sensations de brûlure ou des douleurs à la miction, une fréquence des mictions augmentée (pollakiurie), un besoin d'uriner pressant (impériosité mictionnelle) et la présence de sang dans les urines (hématurie)[4]. Les signes d'atteinte parenchymateuse associent une fièvre, des frissons et une douleur de la fosse lombaire (lombalgie), typiquement unilatérale et irradiant en bas et en avant vers les organes génitaux[4]. Les signes digestifs peuvent comprendre des vomissements, une diarrhée et une distension abdominale[4]. Chez la femme enceinte, le côté droit est plus souvent touché[1]. Chez le jeune enfant ou le nourrisson, les signes urinaires et la douleur lombaire sont le plus souvent absents, et les seuls signes présentés peuvent être une fièvre isolée, des troubles digestifs ou une altération de l'état général[7].
L'examen clinique peut retrouver une fièvre, un empâtement à la palpation de la région lombaire, une lombalgie provoquée à la palpation ou à la percussion, et un météorisme abdominal[4]. Les formes frustes peuvent se présenter avec comme seuls signes d'atteinte parenchymateuse un fébricule et une lombalgie uniquement provoquée[4]. C'est le signe de Giordano, qui consiste pour l'examinateur à poser une main au niveau d'une fosse lombaire et à la percuter avec son autre main, déclenchant alors une douleur exquise fortement évocatrice[9] - [10].
L'examen clinique doit également rechercher les signes de gravité que sont le sepsis grave (un critère parmi : hypotension artérielle, baisse de la saturation sanguine en oxygène, oligurie, confusion) et le choc septique (hypotension ou oligurie persistantes)[4].
Examens complémentaires
Examens urinaires
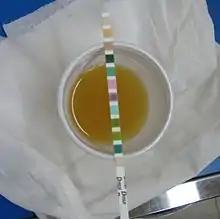
Les examens biologiques essentiels sont les examens d'urines : éventuellement une bandelette urinaire (BU), mais surtout un examen cytobactériologique des urines (ECBU)[4].
La bandelette urinaire est un examen rapide qui permet de détecter des leucocyte estérases (correspondant à la présence de leucocytes avec un seuil de 10⁴/mm³) et des nitrites (correspondant à la présence d'entérobactéries avec un seuil de 10⁵/mL) en quelques minutes[4]. Chez la femme, lorsque la bandelette urinaire est négative pour les deux (en l'absence d'immunodépression grave), l'infection urinaire est peu probable, mais dans le cas inverse, aucune conclusion ne peut être faite[4]. Chez l'homme à l'opposé, lorsque la bandelette urinaire est positive pour un des deux, l'infection est très probable, tandis que l'inverse n'oriente pas vraiment[4]. Chez l'enfant la bandelette urinaire a la même valeur que chez la femme, sauf pour un âge inférieur à trois mois où elle a moins d'utilité[7]. Pour le cas des infections liées aux soins sur sondage vésical, la bandelette urinaire ne peut pas être utilisée[3].
L'examen cytobactériologique des urines est un examen de laboratoire qui permet de détecter des leucocytes et des bactéries tout en déterminant leur niveau de résistance aux antibiotiques. Il se déroule en deux temps : d'abord un examen direct qui peut être obtenu rapidement, puis une mise en culture qui peut nécessiter deux jours. L'examen direct permet de détecter des leucocytes et les quantifier ; il permet également de détecter des bactéries avec un seuil de détection correspondant à une valeur de 10⁵/mL et d'orienter vers le germe en cause[4]. La culture permet de confirmer l'infection en précisant la quantité de bactéries, en identifiant l'espèce en cause et en déterminant son antibiogramme[4].
Les seuils de significativité sont pour la leucocyturie de 10⁴/mL et pour la bactériurie de 10³/mL pour toute bactérie chez l'homme et seulement pour Escherichia coli ou Staphylococcus saprophyticus chez la femme, et de 10⁴/mL pour toute autre bactérie chez la femme[4]. Chez l'enfant le seuil classique de 10⁵/mL peut être proposé[7]. Pour le cas particulier des infections liées aux soins, au sujet de la bactériurie, seul le seuil de 10³/mL est retenu[2].
Examens sanguins
La prise de sang n'est pas indispensable en cas de pyélonéphrite aiguë simple[4]. En revanche, en cas de présence de facteurs de risque de complication ou surtout en cas de signe de gravité, une prise de sang est souhaitable[4]. Les examens demandés peuvent comprendre le dosage de l'urée et de la créatinine (évaluation de la fonction rénale), la numération formule sanguine et le dosage de la CRP (recherche d'un syndrome inflammatoire, d'une thrombopénie) et l'hémoculture (recherche de bactériémie)[4]. On peut rappeler ici que parmi les critères de sepsis grave (définissant la pyélonéphrite grave), certains sont évalués avec une prise de sang ; ils comprennent : un taux de lactate supérieur à 2 mmol/L, une pression partielle en oxygène artériel inférieure à 60 mmHg, un taux de créatinine supérieur à 177 μmol/L, un taux de plaquettes inférieur à 100 000/mm³, un TP inférieur à 50 %, un taux de bilirubine supérieur à 34 μmol/L[4].
Imagerie
Aucun examen d'imagerie n'est indispensable en cas de premier épisode de pyélonéphrite simple sans critère de gravité, sauf en cas de pyélonéphrite hyperalgique où une échographie rénale est souhaitable[4]. En revanche, dans les cas de pyélonéphrite à risque de complication ou de pyélonéphrite grave, une imagerie telle qu'un uroscanner ou une échographie rénale en cas de contre-indication est à envisager[4].
L'échographie rénale permet de rechercher un obstacle ou une dilatation des voies urinaires, qui imposeraient un drainage en urgence[4]. L'uroscanner permet de diagnostiquer un abcès rénal, une collection péri-rénale ou un emphysème[4]. Il est important de noter ici que lorsqu'un drainage urologique ou interventionnel est nécessaire, la pyélonéphrite doit être considérée comme étant grave et prise en charge comme tel, car le sepsis peut s'aggraver en péri-opératoire[4].
En cas de grossesse, un bilan du retentissement fœtal est préconisé[1].
Dans les formes graves, un examen au scanner permet de mettre en évidence des zones d'hypodensité à base triangulaire externe (appelées signe de la flèche), qui sont pathognomoniques.
Traitement
La prise en charge de la pyélonéphrite aiguë a fait l'objet de la publication de recommandations internationales datant de 2011[11].
Modalités générales
Dans la plupart des cas de pyélonéphrite simple sans signe de gravité, le traitement peut se faire en ambulatoire[4]. Les indications d'hospitalisation peuvent être : la forme hyperalgique, un doute diagnostique, des vomissements, des conditions socio-économiques défavorables, un doute concernant l'observance, la nécessité d'un traitement à prescription uniquement hospitalière (en cas de polyallergie)[4]. Concernant les pyélonéphrites à risque de complication, les mêmes critères sont globalement valables[4]. En revanche, en cas de forme grave (sepsis grave, choc septique ou nécessité de drainage), l'hospitalisation doit être systématique[4]. Chez l'enfant, l'hospitalisation est également systématique pour un âge inférieur à 3 mois[7]. Dans le cas des pyélonéphrites liées aux soins et survenant sur sondage vésical, le changement de la sonde, voire son ablation, est indiqué[3].
Traitement anti-infectieux
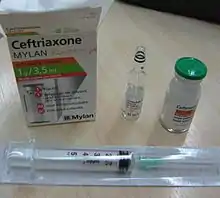
Le but du traitement est de guérir l'infection en stérilisant le parenchyme rénal, et d'éviter les complications aiguës, les récidives ainsi que les lésions séquellaires[4]. Une antibiothérapie probabiliste doit être entreprise une fois que les examens bactériologiques (examen cytobactériologique des urines, voire hémoculture) sont recueillis[4]. Le spectre d'activité de cette antibiothérapie initiale est choisi selon la gravité de la pyélonéphrite ; il est préférablement plus large en cas de forme grave[4]. La nature de l'antibiothérapie doit être réévaluée en fonction de l'évolution et des résultats de l'antibiogramme à 48 heures[4]. Ainsi lorsque l'évolution est favorable, l'antibiothérapie peut en général être modifiée pour un traitement à spectre plus étroit, adapté au germe retrouvé[4].
En ce qui concerne l'antibiothérapie initiale, en l'absence de signe de gravité, et qu'il y ait ou non des facteurs de risque de complication, le choix peut se porter sur une céphalosporine de troisième génération (par ordre alphabétique : céfotaxime ou ceftriaxone) ou une fluoroquinolone (par ordre alphabétique : ciprofloxacine, lévofloxacine ou ofloxacine)[4]. Cette dernière classe est à éviter en cas de traitement préalable dans les 6 mois précédents par une molécule de la même classe et, si le choix se porte sur une de ces molécules, la voie orale est à priviliégier[4]. Chez la femme enceinte, seule une céphalosporine de troisième génération est à privilégier[1]. Il en est de même chez l'enfant[7].
En cas de signe de gravité, l'antibiothérapie initiale est différente et la présence de facteurs de risque d'infection à entérobactérie productrice de bêta-lactamase à spectre étendu est à prendre en compte[4]. Ainsi, quel que soit le cas, la classe des fluoroquinolones ne doit pas être employée et seule une bêta-lactamine est à considérer, et en outre, un aminoside doit être systématiquement ajouté. La conduite à tenir proposée est donc la suivante. En cas de sepsis grave ou de nécessité de drainage : dans la majorité des cas, traitement par céphalosporine de troisième génération (céfotaxime ou ceftriaxone) + aminoside (amikacine) ; en cas d'antécédent de colonisation ou d'infection urinaire à entérobactérie productrice de bêta-lactamase à spectre étendu dans les 6 derniers mois, traitement par carbapénème (imipénème ou méropénème) + aminoside (amikacine)[4]. En cas de choc septique : en l'absence de facteur de risque, traitement par céphalosporine de troisième génération + aminoside ; en cas de présence d'au moins un facteur de risque (quel qu'il soit), traitement par carbapénème + aminoside[4].
Quelle que soit la gravité initiale de la pyélonéphrite, l'antibiothérapie doit être adaptée à l'antibiogramme obtenu à 48 heures, et le choix de l'antibiotique n'est pas influencé par la forme de la pyélonéphrite[4]. Dans le cas général, les antibiotiques qui peuvent être administrés sont : une bêta-lactamine (par ordre alphabétique : amoxicilline, amoxicilline/acide clavulanique ou céfixime), une fluoroquinolone (par ordre alphabétique : ciprofloxacine, lévofloxacine ou ofloxacine) ou un sulfamide (cotrimoxazole)[4]. Chez la femme enceinte, les mêmes traitements peuvent être utilisés à l'exception des fluoroquinolones[1]. Dans le cas particulier de l'homme, le traitement privilégié est une fluoroquinolone ou un sulfamide[4]. En cas d'identification d'une entérobactérie productrice de bêta-lactamase à spectre étendu, les molécules préférentiellement choisies sont une fluoroquinolone ou un sulfamide[4]. En cas d'identification d'une levure du genre Candida (cas des infections liées aux soins), le traitement de référence est le fluconazole[3]. Chez l'enfant, les traitements de relais privilégiés sont le cotrimoxazole ou le céfixime[7].
La durée totale de traitement est en principe de 10 à 14 jours[4] même si une publication de 2021 tend à montrer qu'une antibiothérapie plus courte serait plus efficace dans la plupart des cas[12]. Dans la forme simple sans signe de gravité chez l'adulte, il est possible de réduire cette durée à 7 jours lorsque le traitement de relais choisi comporte une fluoroquinolone ou une bêta-lactamine injectable[4] - [13]. À l'inverse, certains éléments peuvent inciter à une durée d'antibiothérapie prolongée, supérieure à 3 semaines : la présence d'un abcès rénal, ou le sexe masculin dans certaines situations[4].
Évolution
Dans la majorité des cas, l'évolution sous traitement adapté est favorable avec disparition de la fièvre et des signes urinaires en 72 heures[4]. Dans cette situation, aucun examen complémentaire n'est en principe requis[4]. C'est dans le cas de la femme enceinte qu'un contrôle de l'examen cytobactériologique des urines est systématique[1]. En cas d'évolution défavorable, avec notamment la persistance de la fièvre à 72 heures, et ce quelle que soit la forme de pyélonéphrite, un contrôle biologique (examen cytobactériologique des urines) et une imagerie (uroscanner) sont à envisager[4].
Les complications possibles sont une obstruction des voies urinaires avec insuffisance rénale, un abcès rénal, une pyélonéphrite emphysémateuse[14].
La récidive est rare[5].
Notes et références
- Agence française de sécurité sanitaire des produits de santé, Recommandations de bonne pratique : Diagnostic et antibiothérapie des infections urinaires bactériennes communautaires chez l'adulte, 2008, [PDF] Texte court et [PDF] Argumentaire
- Collège des universitaires de maladies infectieuses et tropicales, ECN.Pilly, 2014, [PDF] Item n° 93 : Infections urinaires, pages 117-122
- Société de pathologie infectieuse de langue française, Association française d'urologie, Infections urinaires nosocomiales de l'adulte, 2002, [PDF] Texte court et [PDF] Argumentaire
- Société de pathologie infectieuse de langue française, Mise au point : Diagnostic et antibiothérapie des infections urinaires bactériennes communautaires de l'adulte, 2014, [PDF] Texte court et [PDF] Argumentaire
- (en) James R. Johnson et Thomas A. Russo, « Acute Pyelonephritis in Adults », The new england journal of medicine, no 378, , p. 48-59 (DOI 10.1056/NEJMcp1702758, lire en ligne, consulté le )
- Scholes D, Hooton TM, Roberts PL, Gupta K, Stapleton AE, Stamm WE, Risk factors associated with acute pyelonephritis in healthy women, Ann Intern Med, 2005;142:20-27
- Agence française de sécurité sanitaire des produits de santé, Diagnostic et antibiothérapie des infections urinaires bactériennes communautaires du nourrisson et de l'enfant, 2007, [PDF] Texte court et [PDF] Argumentaire
- Brown P, Ki M, Foxman B, Acute pyelonephritis among adults: cost of illness and considerations for the economic evaluation of therapy, Pharmacoeconomics, 2005;23:1123-1142
- Fabrice Dugardin, Philippe Grise, Lexique d'Urologie 2009, 79 pages, p. 31
- Le signe de Giordano lire en ligne
- Gupta K, Hooton TM, Naber KG et al. International clinical practice guidelines for the treatment of acute uncomplicated cystitis and pyelonephritis in women: a 2010 update by the Infectious Diseases Society of America and the European Society for Microbiology and Infectious Diseases, Clin Infect Dis, 2011;52:e103-e120
- (en) Luca Erba, Ludovico Furlan, Alice Monti et Elisa Marsala, « Short vs long-course antibiotic therapy in pyelonephritis: a comparison of systematic reviews and guidelines for the SIMI choosing wisely campaign », Internal and Emergency Medicine, vol. 16, no 2, , p. 313–323 (ISSN 1970-9366, DOI 10.1007/s11739-020-02401-4, lire en ligne, consulté le )
- (en) Sandberg T, Skoog G, Hermansson AB et al. « Ciprofloxacin for 7 days versus 14 days in women with acute pyelonephritis: a randomised, open-label and double-blind, placebo-controlled, non-inferiority trial » Lancet 2012:380: 484-490
- Ubee SS, McGlynn L, Fordham M, Emphysematous pyelonephritis, BJU Int, 2011;107:1474-1478