Dialyse péritonéale
La dialyse péritonéale est un type de dialyse qui a pour objectif d'éliminer les déchets tels que l'urée, la créatinine, l'excès de potassium ou de liquide que les reins ne parviennent pas ou plus à épurer du plasma sanguin. Ce traitement médical est indiqué en cas d'insuffisance rénale chronique terminale.
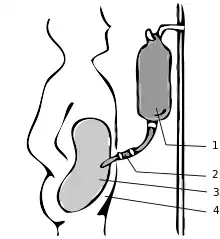
Légende : 1 : dialysat - 2 : cathéter - 3 : cavité péritonéale - 4 : cavité abdominale.
Historique
En 1877, l’Allemand G. Wegner[1] a démontré pour la première fois, sur des animaux, la capacité d’éliminer l’eau en utilisant une solution de sucre introduite dans le péritoine. George Ganter[2] en 1923, en Allemagne, a démontré pour la première fois que l'introduction répétée d’une solution physiologique de chlorure de sodium (NaCl) dans le péritoine améliorait les symptômes cliniques d’urémie et diminuait le niveau d’urée dans le sang de cobayes et de lapins de laboratoire rendus insuffisants rénaux. C'est l'invention par Tenckhoff[3] du cathéter en silicone souple qui porte encore son nom, implanté à demeure, qui a permis le développement initial chronique chez les patients.
Les premières prescriptions de dialyse péritonéale en France datent des années 1940[4]
Ce traitement concerne 120 000 patients par an dans le monde, soit 14 % de la population des personnes dialysées[5].
Indications
La dialyse péritonéale est indiquée principalement dans le cadre du traitement de l'insuffisance rénale chronique terminale. Elle peut aussi être indiquée dans le cadre du traitement de l'insuffisance cardiaque et de l'hypertension réfractaire[6] - [7] aux traitements médicamenteux.
Dans le cas d'un patient présentant une insuffisance rénale chronique, les trois fonctions majeures du rein (maintien de l'équilibre hydroélectrolytique - composante importante de l'homéostasie - influençant par ailleurs la régulation de la pression artérielle, élimination des déchets du métabolisme de l'organisme, et rôle de glande endocrine) ne sont plus assurées de façon suffisante. Le procédé de dialyse péritonéale permet, tout comme le procédé d'hémodialyse, de pallier le dysfonctionnement des deux premières fonctions.
À l'inverse du procédé d'hémodialyse qui utilise un appareillage de circulation extra-corporelle, l'épuration sanguine par dialyse péritonéale s'effectue à l'intérieur de l'organisme, au sein de la cavité péritonéale.
Contre-indications
La dialyse péritonéale s'effectuant au sein du péritoine, une mauvaise qualité de la cavité abdominale, notamment induite par des antécédents de chirurgie abdominale, contre-indique le procédé. La chirurgie provoquant des cicatrices internes, l'insertion d'un liquide au sein de la cavité risque de les fragiliser et de les compliquer en éventrations. Par ailleurs, d'éventuelles adhérences, résultant d'un geste opératoire et provoquant un cloisonnement de la cavité péritonéale, empêcheraient la bonne répartition du liquide au sein de la cavité.
Les antécédents médicaux tels que les hernies abdominales ou les diverticuloses coliques risquent de se compliquer au contact du liquide, soit en éventration ou fistule, soit de manière inflammatoire (diverticulite) sans que la diverticulose soit une contre indication ou un facteur de risque en dehors de diverticulite[8]. Par ailleurs, l'insertion du liquide dans la cavité abdominale augmentant de fait son volume, l'insuffisance respiratoire sévère contre-indique mécaniquement le procédé par restriction du volume de la cage thoracique. Un état de dénutrition ou de cachexie est une contre-indication relative, le dialysat absorbant abondamment les protéines nécessaires à l'organisme, dès lors déjà insuffisamment présentes dans le cas de ces deux pathologies.
Mais généralement il est pratiquement toujours possible de traiter par dialyse péritonéale et la Haute Autorité de Santé en France ne reconnait que très peu de contre indication[9].
Principe

- Le dialysat est introduit dans la cavité péritonéale
1 : diaphragme - 2 : foie - 3 : estomac - 4 : vessie - 5 : os pubien - 6 : vagin - 7 : pancréas - 8 : duodénum - 9 : côlon transverse - 10 : intestin grêle - 11 : utérus - 12 : rectum
La dialyse péritonéale utilise deux principes mis en action grâce à la propriété physiologique de perméabilité du péritoine : l'ultrafiltration de liquide et l'épuration des déchets par diffusion.
Le péritoine est une membrane séreuse, d'une surface de 2 m2 environ, composée de deux feuillets :
- le feuillet pariétal tapissant la face interne des parois (abdomen, petit bassin, diaphragme) ;
- le feuillet viscéral entourant les organes.
L'afflux sanguin y est très important du fait du grand nombre de vaisseaux et capillaires sanguins, notamment au niveau du feuillet pariétal. La surface du réseau vasculaire représente environ 1 m2. Entre les deux feuillets, se loge un espace virtuel : la cavité péritonéale.
Pour effectuer la dialyse, un liquide artificiel, le dialysat, est introduit dans la cavité péritonéale. Ce liquide sera ensuite évacué après un temps de contact déterminé.
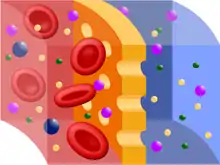
Dans la cavité, le dialysat est en contact direct avec les deux feuillets du péritoine. L'échange se faisant grâce à la perméabilité de la membrane, le dialysat va capter les éléments à éliminer présents dans le plasma sanguin ainsi que le surplus d'eau.
Les dialysats les plus couramment utilisés sont composés d'une solution tampon (du lactate ou du bicarbonate) à pH acide (5,2 - 5,5) ou physiologique (7,4) à laquelle sont ajoutés des électrolytes (sodium, calcium, magnésium, chlore) et un agent osmotique (du glucose ou de l'icodextrine, ce dernier ne passe pas la barrière péritonéale[10], permettant d'être plus efficace que le glucose[11] car conservant les propriétés osmostiques). Les électrolytes et l'agent osmotique jouent chacun un rôle dans le mécanisme d'échange, selon leurs propriétés physico-chimiques respectives :
- les déchets du métabolisme (tels que l'urée ou la créatinine) ou autres électrolytes en surabondance que le rein n'élimine plus ou insuffisamment via l'appareil urinaire et les urines, vont s'extraire du plasma sanguin par diffusion des éléments vers le dialysat dont les taux de concentration de ces mêmes éléments sont moindres ;
- l'excédent d'eau, que le rein élimine normalement pour la régulation du volume plasmatique, va être attiré par osmolarité ; les grosses molécules de glucose agissent comme des éponges et attirent l'eau du plasma sanguin : ce processus est nommé ultrafiltration ; le taux d'ultrafiltration varie en fonction de la concentration du dialysat en agent osmotique : plus la solution sera concentrée en agent osmotique, plus l'eau présente dans le corps sera captée par le dialysat.
Protocole et méthodes
La dialyse péritonéale peut être dispensée selon deux modes opératoires : la dialyse péritonéale continue ambulatoire (aussi connue sous l'acronyme DPCA) et la dialyse péritonéale automatisée (dont l'acronyme est DPA).
En France, la méthode par DPCA est plus répandue que la méthode par DPA, elle représente 70 % de la population des patients traités par dialyse péritonéale[5].
Les deux méthodes utilisent le même procédé : l'introduction d'un dialysat dans la cavité péritonéale via un cathéter (cathéter de Tenckhoff) implanté chirurgicalement au niveau du cul-de-sac de Douglas s'abouchant à la peau dans la zone ombilicale. Il peut être également mis en place de manière non chirurgicale (technique de Seldinger) mais la voie chirurgicale est préférée car permet de tunneliser l'implant et d'effectuer certains gestes pour assurer un meilleur fonctionnement (libération d'adhérences par exemple)[10]. Dans tous les cas, un délai de deux semaines entre la mise en place du cathéter et le début de la dialyse est conseillé[10] même si, parfois, ce délai peut être écourté en cas d'urgences[12].
Une fois le liquide infusé, débute la phase de stase. Pendant cette phase, les échanges ont lieu entre le plasma sanguin et le dialysat au sein de la cavité durant un laps de temps défini. À l'issue de cette période, le liquide contenant les déchets est drainé par le cathéter.
 Branchement du dialysat au cathéter
Branchement du dialysat au cathéter Infusion du dialysat dans la cavité péritonéale
Infusion du dialysat dans la cavité péritonéale Temps de stase
Temps de stase À l'issue du temps de stase, les éléments à épurer ont été captés par le dialysat
À l'issue du temps de stase, les éléments à épurer ont été captés par le dialysat Drainage du liquide
Drainage du liquide
Le cycle infusion/stase/drainage peut être répété plusieurs fois en vingt quatre heures en fonction des indications médicales et des méthodes utilisées.
Les deux techniques peuvent se dérouler à l'hôpital ou au domicile de la personne. Les manipulations (qui peuvent être effectuées par la personne elle-même après un processus d'éducation thérapeutique) doivent être effectuées dans des conditions d'hygiène très strictement indiquées par le protocole de soin, en prévention du risque d'infection locale ou du péritoine (par péritonites notamment). Si la personne n'est pas autonome, elle peut être assistée d'une personne de son entourage ou bien faire appel à un infirmier à domicile.
Méthode par DPCA
Dans le cas de la dialyse péritonéale continue ambulatoire (DPCA), la personne dialysée infuse manuellement entre 1,5 et 2,5 litres (suivant sa tolérance et sa corpulence[10]) à chaque cycle. Le temps de stase dure plusieurs heures, de 3 à 4 généralement. L'opération est renouvelée plusieurs fois par jour selon les protocoles : en général le matin, en milieu de journée, le soir ; la nuit la cavité péritonéale peut être laissée vide ou pleine. La DPCA a été initialement mise au point à Austin au Texas par Moncrief et Popovich pour dialyser un patient qui n'avait pas la possibilité de se rendre à l'hôpital pour effectuer une hémodialyse trois fois par semaine[13].
Méthode par DPA
La dialyse péritonéale automatisée (DPA) se pratique pendant la nuit avec l'aide d'une machine appelée « cycleur ». Habituellement appelé DPCA (Dialyse Péritonnéale Cyclique Automatique), décrit initialement par Diaz Buxo[14] , la machine s'occupe de gérer les différents temps de stase, d'infusion et de drainage selon la programmation des prescriptions du néphrologue. La personne prépare son « cycleur » et ses différentes poches en soirée puis la machine assure le traitement durant son sommeil. La séance dure 8 à 10 heures. Elle peut être insuffisante si la fonction rénale est trop dégradée[10].
Avantages et inconvénients
Comme tout traitement médical, la méthode de dialyse par dialyse péritonéale présente avantages et inconvénients. Le traitement par dialyse péritonéale ayant globalement les mêmes indications que le traitement par hémodialyse, certaines caractéristiques sont déterminantes dans le choix du mode de traitement pour la personne concernée, et ce afin d'obtenir la meilleure tolérance d'un point de vue médical, tenant compte du bien-être social de la personne et considérant le caractère chronique du traitement.
Avantages
Les avantages de ce traitement sont à la fois médicaux et sociaux[15].
D'un point de vue médical, le procédé de dialyse péritonéale est mieux toléré sur le plan cardio-vasculaire et hémodynamique que le procédé par hémodialyse. La régulation du volume d'eau corporel par ultrafiltration se faisant de façon étalée dans le temps, les variations de la tension artérielle sont moins nettes écartant le risque de malaise par hypotension.
Le procédé de dialyse péritonéale permet de maintenir une fonction rénale résiduelle et de conserver une diurèse. Le maintien d'une diurèse résiduelle chez la personne insuffisante rénale rend possible de ne pas limiter de façon trop drastique les apports en boisson. Les données sur la survie montrent une équivalence[16] ou supériorité de la dialyse péritonéale par rapport à l'hémodialyse[17].
À l'inverse de l'hémodialyse, la dialyse péritonéale n'utilisant pas de circuit de circulation extra-corporelle, l'emploi d'anticoagulants (qui peuvent être par ailleurs contre-indiqués par une autre pathologie chez la personne) n'est de fait pas nécessaire. D'autre part, les risques d'hémorragies ou encore d'anémie par lyse des globules rouges ordinairement liés au branchement et à l'utilisation d'un circuit externe sont écartés ; la technique de dialyse péritonéale est par ailleurs applicable aux enfants et nouveau-nés ne requérant pas l'extraction d'un volume sanguin.
Une fois acquise par la personne, la technique peut être effectuée à son domicile, préservant son autonomie et permettant de conserver une activité professionnelle le jour, les séances étant faites la nuit.
Inconvénients
Les inconvénients liés à ce traitement sont essentiellement liés aux risques et contre-indications médicales du procédé, mais également sur leurs répercussions dans la vie quotidienne de la personne, pouvant compromettre la bonne compliance au traitement.
Il existe un risque d'échec[18], l'une des causes étant génétique (variant du gène AQP1[19])
L'introduction quotidienne du dialysat peut provoquer à terme un risque d'altération de la membrane péritonéale par sclérose de cette dernière ou modification de la vascularisation péritonéale[20], contraignant l'emploi de cette méthode pour une durée limitée dans le temps, généralement entre deux et dix ans. Par ailleurs, la répétitivité du geste peut entraîner une lassitude et être vécue comme une contrainte par la personne.
Le cathéter implanté dans la cavité péritonéale est une porte d'entrée potentielle aux germes[21]. Les nombreuses manipulations sur le cathéter lors des phases d'infusion et de drainage augmentent le risque d'infection locale ou générale ; en outre l'apprentissage des règles de manipulation peut être difficile pour la personne. La présence d'un cathéter à demeure peut par ailleurs être mal vécue sur le plan de l'estime de soi et induire une perturbation de l'image corporelle ou des relations sociales.
Le dialysat absorbant les protéines du plasma sanguin, le procédé peut provoquer un état de dénutrition et contraint la personne à un suivi diététique strict ; par ailleurs, la présence de glucose dans le dialysat, utilisé comme agent osmotique, peut engendrer un dérèglement d'un diabète par surcharge glucosée.
Complications
Les principales complications sont infectieuses, les bactéries les plus souvent en cause sont Gram positifs. La péritonite peut également être tuberculeuse dans les pays pauvres[10]. La prise en charge de ces infections a fait l'objet de la publication de recommandations de l'« International Society for Peritoneal Dialysis », publiés en 2016[22]. Elles peuvent aboutir au décès dans moins d'un cas sur dix[23].
Les complications non infectieuses sont de l'ordre mécanique (dysfonction du cathéter), la survenue ou l'aggravation d'un diabète avec l'emploi d'un dialysat glucosé[24] pouvant conduire à un syndrome métabolique, même si sa survenue ne semble gréver le pronostic[25]. Une simple constipation peut entraîner une dilatation du tube digestif gênant la circulation du dialysat et réduisant l'efficacité de la dialyse péritonéale[10].
L'hypokaliémie (déficit en potassium) est plus fréquente que lors d'une hémodialyse et doit être surveillée[10].
Statistiques
En Europe, 21 000 patients dont 2 700 en France représentant 10 % de la population des personnes dialysées[5]. Cette technique tend à baisser dans ces pays alors qu'elle augmente aux États-Unis ou en Chine[26].
Notes et références
- T. Spencer Wells, « Three Hundred Additional Cases of Ovariotomy, with Remarks on Drainage of the Peritoneal Cavity », Journal of the Royal Society of Medicine, vol. MCT-60, no 1, , p. 209–228 (ISSN 0959-5287 et 1758-1095, DOI 10.1177/095952877706000117, lire en ligne, consulté le )
- E. Berl et W. Schwebel, « Über die Austreibung adsorbierter Stoffe aus großoberflächigen Körpern », Zeitschrift für Angewandte Chemie, vol. 36, no 70, , p. 541–545 (ISSN 0044-8249 et 1521-3757, DOI 10.1002/ange.19230367002, lire en ligne, consulté le )
- Donald G. Vidt, « A Safe Peritoneal Access Device for Repeated Peritoneal Dialysis », JAMA: The Journal of the American Medical Association, vol. 214, no 13, , p. 2293 (ISSN 0098-7484, DOI 10.1001/jama.1970.03180130027006, lire en ligne, consulté le )
- (en + fr) Christian Verger et Jacques Chanliau, « History of peritoneal dialysis in France », Bulletin de la Dialyse à Domicile, vol. 2, no 3, , p. 119–125 (ISSN 2607-9917, DOI 10.25796/bdd.v2i3.22103, lire en ligne, consulté le )
- Baubeau_D,_Trigano_L,2004">Baubeau D, Trigano L,, La prise en charge de l'insuffisance rénale chronique, vol. 327, Ministère français de la santé, de la jeunesse et des sports, coll. « Études et résultats - DREES », , PDF (ISSN 1146-9129, lire en ligne), p. 2
- F. Vrtovsnik, G. Jondeau et C. Verger, « Insuffisance cardiaque et dialyse péritonéale : le « module cœur » du registre de dialyse péritonéale de langue française (RDPLF) », Néphrologie & Thérapeutique, 16e Réunion commune de la Société de néphrologie (SN) et de la Société francophone de dialyse (SFD), vol. 10, no 5, , p. 262 (ISSN 1769-7255, DOI 10.1016/j.nephro.2014.07.306, lire en ligne, consulté le )
- (en) Cécile Courivaud, Amir Kazory, Thomas Crépin et Raymond Azar, « Peritoneal Dialysis Reduces the Number of Hospitalization Days in Heart Failure Patients Refractory to Diuretics: », Peritoneal Dialysis International, (PMID 23994842, PMCID PMC3923699, DOI 10.3747/pdi.2012.00149, lire en ligne, consulté le )
- (en) George Kosmadakis, Julie Albaret, Enrique da Costa Correia et Frederic Somda, « Gastrointestinal Disorders in Peritoneal Dialysis Patients », American Journal of Nephrology, vol. 48, no 5, , p. 319–325 (ISSN 0250-8095 et 1421-9670, PMID 30343294, DOI 10.1159/000494145, lire en ligne, consulté le )
- P.-Y. Durand et T. Rusterholz, « Indications et non-indications de la dialyse péritonéale chronique chez l’adulte. Recommandations françaises en 2008 », Néphrologie & Thérapeutique, vol. 5, , S281–S285 (ISSN 1769-7255, DOI 10.1016/s1769-7255(09)74559-6, lire en ligne, consulté le )
- Teitelbaum I, Peritoneal dialysis, N Engl J Med, 2021;385:1786-1795
- Finkelstein F, Healy H, Abu-Alfa A et al. Superiority of icodextrin compared with 4.25% dextrose for peritoneal ultrafiltration, J Am Soc Nephrol, 2005;16:546-554
- Ghaffari A, Kumar V, Guest S, Infrastructure requirements for an urgent-start peritoneal dialysis program, Perit Dial Int, 2013;33:611-617
- ROBERT P. POPOVICH, « Continuous Ambulatory Peritoneal Dialysis », Annals of Internal Medicine, vol. 88, no 4, , p. 449 (ISSN 0003-4819, DOI 10.7326/0003-4819-88-4-449, lire en ligne, consulté le )
- Jose A. Diaz-Buxo, Charles D. Farmer, Phillip J. Walker et Joe T. Chandler, « Continuous Cyclic Peritoneal Dialysis: A Preliminary Report », Artificial Organs, vol. 5, no 2, , p. 157–161 (ISSN 0160-564X et 1525-1594, DOI 10.1111/j.1525-1594.1981.tb03978.x, lire en ligne, consulté le )
- Zellweger M, Landtwing B, Binet I et Halabi G. La dialyse péritonéale : une méthode de suppléance rénale sous-utilisée ?, Revue médicale suisse, no 523, 2004.
- Mehrotra R, Chiu Y-W, Kalantar-Zadeh K, Bargman J, Vonesh E, Similar outcomes with hemodialysis and peritoneal dialysis in patients with end-stage renal disease, Arch Intern Med, 2011;171:110-118
- Heaf JG, Wehberg S, Relative survival of peritoneal dialysis and haemodialysis patients: effect of cohort and mode of dialysis initiation, PLoS One, 2014;9(3):e90119-e90119
- Brimble KS, Walker M, Margetts PJ, Kundhal KK, Rabbat CG, Meta-analysis: peritoneal membrane transport, mortality, and technique failure in peritoneal dialysis, J Am Soc Nephrol, 2006;17:2591-2598
- Morelle J, Marechal C, Yu Z et al. AQP1 promoter variant, water transport, and outcomes in peritoneal dialysis, N Engl J Med, 2021;385:1570-1580
- Davies SJ, Mushahar L, Yu Z, Lambie M, Determinants of peritoneal membrane function over time, Semin Nephrol, 2011;31:172-182
- (en + fr) Isabelle Vernier, Emmanuel Fabre, Max Dratwa et Christian Verger, « Peritoneal catheter infections : data from the French language peritoneal dialysis registry (RDPLF), risk factors », Bulletin de la Dialyse à Domicile, vol. 2, no 3, , p. 135–141 (ISSN 2607-9917, DOI 10.25796/bdd.v2i3.21383, lire en ligne, consulté le )
- Li PK, Szeto CC, Piraino B et al. ISPD peritonitis recommendations: 2016 update on prevention and treatment, Perit Dial Int, 2016;36:481-508
- Bieber S, Mehrotra R; Peritoneal dialysis access associated infections, Adv Chronic Kidney Dis, 2019;26:23-29
- McCormick BB, Bargman JM, Noninfectious complications of peritoneal dialysis: implications for patient and technique survival, J Am Soc Nephrol, 2007;18:3023-3025
- Szeto C-C, Kwan BC-H, Chow K-M et al. Metabolic syndrome in peritoneal dialysis patients: choice of diagnostic criteria and prognostic implications, Clin J Am Soc Nephrol, 2014;9:779-787
- Li PK-T, Chow KM, Van de Luijtgaarden MWM et al. Changes in the worldwide epidemiology of peritoneal dialysis, Nat Rev Nephrol, 2017;13:90-103