Audiologie
L'audiologie (du latin audīre, « entendre »; et du grec -λογία, /-logia/, « science ») est une branche de la science qui étudie l'audition, l'équilibre et leurs troubles associés[1]. Les praticiens qui traitent les personnes ayant une déficience auditive et qui préviennent de manière proactive les dommages qui y sont liés sont des audiologistes. En utilisant diverses stratégies de test (par exemple, des tests auditifs comportementaux, des mesures d'émission otoacoustique et des tests électrophysiologiques), les audiologistes visent à déterminer si une personne a une sensibilité normale aux sons. Si une perte auditive est identifiée, les audiologistes déterminent quelles parties de l'audition (hautes, moyennes ou basses fréquences) sont affectées, à quel degré (gravité de la perte allant de minime à profond) et où se trouve la lésion causant la perte auditive (oreille externe, oreille moyenne, oreille interne, nerf auditif et/ou système nerveux central). Si un audiologiste détermine qu'une perte auditive ou une anomalie vestibulaire est présente, il fournira des recommandations d'interventions ou de réadaptation (par exemple, appareils auditifs, implants cochléaires, aides techniques, références médicales appropriées, etc.). En plus de diagnostiquer les pathologies audiologiques et vestibulaires, les audiologistes peuvent également se spécialiser dans la rééducation des acouphènes, de l'hyperacousie, de la misophonie, des troubles du traitement auditif, de l'utilisation d'implant cochléaire et/ou de l'utilisation d'aides auditives. Les audiologistes peuvent prodiguer des soins auditifs de la naissance à la fin de la vie.
Anatomie et physiologie
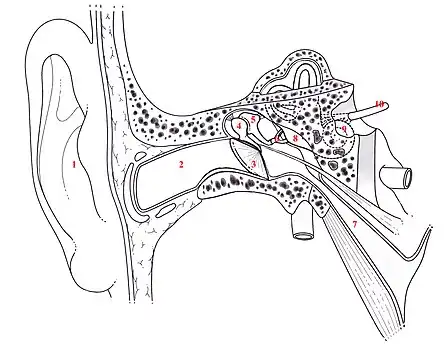
Les connaissances dans le domaine de l'audiologie se basent sur les fondements anatomiques et physiologiques du système auditif, du système vestibulaire et du cerveau.
Chez les mammifères, le mécanisme physiologique de l’audition débute par l’oreille externe (partie apparente de l'oreille), comprenant le pavillon auriculaire et le conduit auditif externe qui ont pour rôle de canaliser et amplifier les fréquences sonores[2].
Le tympan et la fenêtre ovale, tous les deux reliés par la chaîne ossiculaire (marteau, enclume et étrier), délimitent l'oreille moyenne. Cette structure est une cavité remplie d’air dont la pression est régulée par la trompe d’Eustache. Lorsque l'aération de l'oreille moyenne est optimale, cette structure permet la transmission des sons du milieu aérien (oreille externe) vers le milieu liquidien (oreille interne)[2].
L’oreille interne constitue la partie la plus profonde du système auditif. Cette portion du système auditif périphérique est composée de l'organe de l'audition (cochlée), mais aussi du système vestibulaire responsable de la perception de la position angulaire de la tête et de son accélération dans l’espace. La cochlée est une structure osseuse remplie de liquide et de cellules ciliées qui ont pour fonction de transmettre l’information sonore au cerveau via des signaux électriques[2] - [3]. Les cellules ciliées de la cochlée sont organisée de façon tonotopique. Ceci signifie que celles-ci sont organisée de façon à répondre à des fréquences sonores spécifiques. Les cellules des régions basales répondent aux fréquences élevées (sons aigües), tandis que les régions proches de l'apex répondent aux basses fréquences (sons graves).
La cochlée et le système vestibulaire sont reliés au cerveau par le nerf vestibulocochléaire (nerf cranien VIII). Le cerveau reçoit les signaux sonores par une branche de ce nerf, le nerf auditif, et les signaux liés à l'équilibre et la position du corps dans l'espace par une autre portion de ce même nerf, le nerf vestibulaire[3].
Audiologiste
L’audiologiste est le professionnel de la santé spécialisé dans la prévention, le dépistage, l’évaluation, le traitement et la surveillance des troubles des systèmes auditif et vestibulaire[4]. Les audiologistes sont donc formés pour évaluer, gérer, aider et/ou traiter les problèmes d'audition, d'acouphènes ou d'équilibre. L’audiologiste possède des connaissances sur l'anatomie et la physiologie des systèmes auditif et vestibulaire ainsi que sur leurs troubles associés. Il possède également des connaissances sur les effets du bruit sur la santé ainsi qu'en psychoacoustique, neurologie, psychologie et linguistique[4] - [5].
L’audiologiste a comme mandat d’améliorer la qualité de vie des personnes de tous âges rencontrant des difficultés auditives et des vertiges. Des solutions adaptées aux différentes difficultés vécues sont proposées en fonction des besoins de la personne pour favoriser sa communication, son autonomie et son intégration sociale, scolaire ou professionnelle[4] - [6]. De plus, l’audiologiste contribue à la conception et à la mise en œuvre de programmes de dépistage auditif chez les nouveau-nés et de sécurité auditive personnels et industriels[7] - [8]. Enfin, l’audiologiste évalue également les candidatures pour les dispositifs implantables, tels que les implants cochléaires et les implants à conduction osseuse. Ce sont également eux qui assure la réadaptation de ceux-ci, entre autres par des thérapies d'entrainement auditif[9] - [10].
Milieux de travail
L’audiologiste peut travailler dans différents milieux publics, tels qu’en centre hospitalier, en CLSC, en CHSLD, en centre de réadaptation, dans le domaine de l’éducation, soit dans les centres de la petite enfance (CPE) ou dans les écoles primaires[4]. Par ailleurs, il peut aussi travailler dans le secteur privé, dans les domaines de la recherche ou de l’enseignement. Dans une variété de milieux, l’audiologiste est donc appelé à intervenir auprès de personnes de tous âges allant du nouveau-né à l'aîné[6].
Histoire
Origine
Depuis très longtemps, des personnes s’intéressent à l’étude de l’audition. Principalement, des figures importantes de la médecine se sont intéressées aux causes possibles et aux traitements de la perte auditive. Entre le Ve et le IVe siècle av. J.-C., Hippocrate pensait que la perte auditive pouvait être liée à la direction des vents, aux changements météorologiques et aux acouphènes[11]. Par la suite, au Ier siècle apr. J.-C., Archigène, médecin syrien de l’Antiquité, croyait qu’un son fort pouvait stimuler à nouveau le système auditif des personnes souffrants d’une déficience auditive[12].
Au Moyen Âge, bien que la surdité soit généralement reconnue comme étant incurable, on retrouve, dans des textes médicaux, des suggestions de traitements pour les troubles de l'oreille. En effet, certains médecins ont tenté de guérir des personnes atteintes de perte auditive à l'aide instruments acoustiques ainsi qu'en faisant faire au patient des exercices auditifs. D'autres croyaient même que l'utilisation d'une voix faible pouvait ramener la fonction de l'audition des patients. Peu de temps après, ces "expériences" ont été abandonnées (probablement en raison du manque de succès)[13].
Audiologie moderne
L'audiologie, en tant que profession, a vraiment pris son essor dans les années 1920, au moment où la technologie fut suffisamment avancée pour concevoir les premiers audiomètres permettant de mesurer l'audition[14].
On retrace toutefois la première utilisation du terme “audiologie” en 1946 dans le Journal of Speech Disorders. Le créateur du terme reste inconnu, mais Berger a identifié Mayer BA Schier, Willard B Hargrave, Stanley Nowak, Norman Canfield ou Raymond Carhart comme étant des créateurs potentiels[15]. Dans un portrait biographique de Robert Galambos, Hallowell Davis est crédité pour l’invention du terme dans les années 1940, en disant que le terme alors répandu "auricular training" ou "entraînement auriculaire", en français, ressemblait trop à une méthode pour apprendre aux gens à remuer les oreilles[16].
En 1946, le premier programme universitaire américain d'audiologie a été créé par Raymond Carhart à l’Université de Northwestern, où il a passé toute sa carrière, à l’exception de son service militaire[17].
L'audiologie est née d'une collaboration interdisciplinaire. La prévalence importante de la perte auditive observée dans la population des vétérans après la Seconde Guerre mondiale a inspiré la création du domaine tel qu'il est connu aujourd'hui. La Société internationale d'audiologie (ISA) a été fondée en 1952 pour "...faciliter la connaissance, la protection et la réhabilitation de l'audition humaine" et pour "...servir de défenseur de la profession et des malentendants dans le monde entier". Elle encourage les interactions entre les sociétés nationales, les associations et les organisations ayant des missions similaires, par l'organisation d'un congrès mondial biannuel, par la publication de la revue scientifique International Journal of Audiology[18] révisée par les pairs et par le soutien des efforts de l'Organisation mondiale de la santé (OMS) pour répondre aux besoins de la communauté des sourds et des malentendants.
De nombreux événements et réalisations ont marqués le progrès de l'audiologie moderne[19] :
| 1943 | La publication de Clinical Audiology par Cordia C. Bunch |
| 1946 | L’invention de l’audiométrie vocale par Raymond Carhart |
| 1951 | Identification du trouble de la perception auditive (Auditory-Specific Perceptual Disorder) |
| 1962 | Premier programme de dépistage infantile par Marion Downs |
| 1964 | La naissance de l’immitancemétrie grâce à Knud Terkildsen, K.A. Thomsen, Otto Metz et Gunnar Liden. Knud Terkildsen and K.A. Thomsen, Otto Metz, Gunnar Liden |
| 1971 | La première observation du potentiel évoqué du tronc cérébral par Donald Jewett |
| 1978 | La première démonstration des otoémissions acoustiques par David Kemp |
Au Canada
Les premiers services en audiologie se sont mis en place plus tardivement au Canada, en 1933 à l'Hôpital de Montréal pour enfants, que dans d'autres pays où les services ont plutôt commencé dans les années 1920, tel qu'aux États-Unis, en Allemagne, au Royaume-Uni, en Suède, en Suisse, au Danemark et en Norvège[20]. À Montréal, Mary Cardozo, en 1944, a pris la direction du programme jusque dans les années 1980[20].
| Début des services d'audiologie dans les provinces canadiennes | |
|---|---|
| Date | Province |
| 1933 | Québec |
| 1937 | Ontario |
| 1938 | Manitoba |
| 1940 | Colombie-Britannique |
| 1949 | Saskatchewan |
| 1950 | Alberta |
| 1952 | Nouvelle-Écosse |
| 1960 | Terre-Neuve |
| début 1960 | Île-de-Prince-Édouard |
| 1950-1960 | Nouveau-Brunswick |
Les programmes d'éducation canadiens se sont développés à partir des années 1950. Avant, les audiologistes qui pratiquaient au Canada provenaient de l'extérieur du pays ou étaient des canadiennes et canadiens formées à l'extérieur, principalement aux États-Unis[20].
| Chronologie de la création des programmes éducatifs au Canada | |
|---|---|
| 1956 | Université de Montréal |
| 1958 | Université de Toronto |
| 1963 | Université McGill |
| 1969 | Université de l'Alberta et Université de la Colombie-Britannique |
| 1970 | Université Western Ontario |
| 1976 | Université Dalhousie |
| 1993 | Université d'Ottawa |
| 2020 | Université Laval (audiologie) |
Orthophonie et Audiologie Canada (OAC) ou Speech-Language and Audiology Canada (SAC) a été fondé en 1964 sous le nom de Canadian Speech and Hearing Association (CSHA) lors du congrès de l'American Speech and Hearing Association (ASHA) à San Francisco. Ce n'est qu'à partir de 1966 que le congrès annuel de la CSHA prend place au Canada[20].
Au Québec
Germaine Huot fait partie des pionnières de l’orthophonie et de l’audiologie au Québec. En 1956, on lui confie la direction du service d’orthophonie de l’Institut de réadaptation de Montréal (maintenant Institut de réadaptation Gingras-Lindsay-de-Montréal), fondée en 1949 par Gustave Gingras. Parallèlement, Germaine Huot participe à la création du premier programme de maîtrise en orthophonie et audiologie au Canada, au sein de l’École de réadaptation de l’Université de Montréal. Elle en assurera la direction jusqu’en 1961[21] - [22]. En 1963, un programme éducatif voit le jour à l’Université McGill[20].
Germaine Huot, avec la Société de logopédie et d’audiologie de la province de Québec (S.L.A.P.Q) qu’elle a contribué à fonder en 1955 avec, entre autres, Mary Cardozo, a travaillé à l’encadrement légale de l’exercice de l’orthophonie-audiologie. L’orthophonie et l’audiologie deviennent alors des professions réglementées pour la première fois, au Québec, en 1964[23]. En 1973, même année de la création du Code des professions qui confère un “titre réservé” aux orthophonistes-audiologistes, la S.L.A.P.Q prend le nom de Corporation professionnelle des orthophonistes et audiologistes du Québec (CPOAQ). La CPOAQ deviendra éventuellement l’Ordre des orthophonistes et audiologistes du Québec, tel qu’on le connaît aujourd’hui[24].
À partir de 1978, le programme d’orthophonie et audiologie de l'École de réadaptation de l’Université de Montréal devient une entité autonome et prend le nom d’École d’orthophonie et d’audiologie de l’Université de Montréal[21]. Cette même année, Louise Coderre, autre figure marquante de l’orthophonie et de l’audiologie au Québec, devient la première directrice de l’École, et le sera pendant 26 ans, jusqu’en 1992. En plus de son rôle à l’Université de Montréal, la contribution de Mme Coderre à la mise en place des règles de pratique et de formation professionnelle lui a valu la reconnaissance de l'Association canadienne d'orthophonie et d'audiologie de même que par le Conseil interprofessionnel du Québec[25].
Exigences et formations
Québec
Pour accéder à la maîtrise professionnelle en audiologie au Québec, un étudiant doit avoir complété un baccalauréat dans un domaine connexe (sciences biomédicales, neurosciences cognitives, psychologie, etc.) d’une durée de 3 ans. Pour devenir audiologiste, l’étudiant doit avoir complété une maîtrise professionnelle d’une durée de 2 ans à l’une de ces deux universités suivantes[26] :
- Université de Montréal
- Université Laval
À la suite de l’obtention du diplôme, il est possible d’obtenir un permis de pratique délivré par l’Ordre des orthophonistes et audiologistes du Québec (OOAQ). Fait à noter, le Québec est le seul endroit en Amérique du Nord où le droit de vendre, de poser, d’ajuster et de remplacer une prothèse auditive est réservé aux audioprothésistes[27].
Ailleurs au Canada
Pour accéder à la maîtrise professionnelle en audiologie au Canada, un étudiant doit avoir complété un baccalauréat d’une durée de 4 ans dans un domaine connexe à l’audiologie. Pour devenir audiologiste, l’étudiant doit avoir complété une maîtrise professionnelle d’une durée de 2 ou 3 ans dans l’une de ces quatre universités suivantes:
- Western University (Ontario)
- UBC (Colombie-Britannique)
- Dalhousie University (Nouvelle-Écosse, durée de 3 ans)
- Université d’Ottawa (Ontario, programme bilingue)
Pour obtenir le droit de pratique à la suite de l’obtention du diplôme, l’audiologiste doit s’enregistrer en tant que membre de l'Ordre de la province où il travaille[28]. Voici une liste exhaustive des organismes de réglementation et de délivrance de permis au Canada[29] :
- Alberta College of Speech-Language Pathologists and Audiologists (ACSLPA)
- College of Speech and Hearing Health Professionals of British Columbia (CSHBC)
- Saskatchewan Association of Speech-Language Pathologists and Audiologists (SASLPA)
- College of Audiologists and Speech-Language Pathologists of Manitoba (CASLPM)
- College of Audiologists and Speech-Language Pathologists of Ontario (CASLPO)
- Association des orthophonistes et des audiologistes du Nouveau-Brunswick (AOANB)
- Newfoundland and Labrador Council of Health Professionals (NLCHP)
- Nova Scotia College of Audiologists and Speech-Language Pathologists (NSCASLP)
États-Unis
Pour devenir audiologiste aux États-Unis, il faut avoir un doctorat dans ce domaine. Pour y accéder, un étudiant doit obtenir un baccalauréat. Même si cela n’est pas une obligation, il est recommandé de faire un baccalauréat en troubles de la communication ou en génie acoustique afin de se préparer le mieux possible aux études en audiologie. La plupart des programmes de doctorat en audiologie demandent certains préalables en termes de cours complétés lors du baccalauréat.
Par la suite, il faut compléter un doctorat en audiologie (AuD degree) d’une durée de 4 ans, comprenant une formation clinique sur l’évaluation et le traitement des problématiques audiologiques et vestibulaires et sur le remboursement des agents payeurs. Lorsque le doctorat est terminé, les étudiants obtiennent une certification dans l’état qu’ils travailleront[30].
Australie
Pour devenir audiologiste, les étudiants australiens doivent avoir au moins cinq années de scolarité universitaire, incluant 2 années de maîtrise en audiologie. Après avoir complété leurs études, les futurs audiologistes doivent faire un internat clinique d’un an auprès d’un audiologiste accrédité par Audiology Australia, la communauté professionnelle pour les audiologistes en Australie[31].
Belgique
En Belgique, la profession d’audiologiste se nomme audiologue. Pour devenir audiologue, l’étudiant doit avoir une formation d'enseignement supérieur de plein exercice d’une durée de 3 ans contenant des cours théoriques d’anatomie, neurologie, psychologie, acoustique, mathématique, électronique et informatique ainsi que des cours pratiques en évaluation du système audio-vestibulaire, rééducation auditive et rééducation vestibulaire. À la suite de cette formation, l’audiologue pourra obtenir un agrément et un visa, ce qui est obligatoire pour exercer une profession de la santé dans ce pays[32].
France
Le métier d’audiologiste n’existe pas en France. Le domaine de l’audiologie est à la croisée des chemins du médecin ORL, de l'audioprothésiste et de l'orthophoniste. Une formation d’une durée de 2 ans en neurosciences sensorielles et motrices est offerte à l’Université de Montpellier[33]. Cela permet aux audioprothésistes d’augmenter leurs connaissances en audiologie, mais ils ne pourront pas exercer en tant qu’audiologiste puisque ce titre n’est pas reconnu en France. De plus, plusieurs formations continues et congrès sur l’audiologie permettent aux professionnels de plusieurs domaines d’acquérir des connaissances sur l’audiologie[34].
Champs d'intervention en audiologie
Presbyacousie
Les audiologistes sont formés pour détecter de la presbyacousie chez un patient. Ce phénomène est une perte auditive qui est reliée à l’âge. Plus une personne vieillit, plus les cellules ciliées externes de la cochlée vont se détériorer. Comme ces cellules sont essentielles à la transmission du stimulus sonore au nerf auditif, il devient plus difficile pour les personnes atteintes de presbyacousie d’entendre les sons, particulièrement les sons aigus, et de comprendre la parole. En moyenne, ce phénomène débute vers l’âge de 65 ans. L’audiologiste peut à ce moment proposer le port de prothèses auditives et donner des conseils de prévention de l’audition afin de ne pas ajouter des facteurs supplémentaires à la perte auditive reliée à la presbyacousie, comme éviter de s’exposer à des sons forts[35].
Ototoxicité
L’audiologiste peut détecter des cas d’ototoxicité chez un patient. Ce phénomène survient lorsque les cellules ciliées externes de la cochlée deviennent dysfonctionnelles à la suite de l’exposition à un médicament ou à un produit étant toxique pour le système auditif. Par exemple, les antinéoplasiques, soit des traitements pour la chimiothérapie, sont ototoxiques, particulièrement le cisplatine et le carboplatine. De plus, des antibiotiques (ex. : gentamicine), des diurétiques de l'anse (ex. : furosémide), des analgésiques (ex. : aspirine) et des antipaludiques (ex. : quinine) peuvent aussi causer de l’ototoxicité. En collaboration avec le médecin traitant, l’audiologiste pourra suivre l’évolution de l’audition d’un patient avant, pendant et après son traitement. Si une baisse de l’audition survient durant le traitement, l’audiologiste pourra en informer le médecin et ce dernier pourrait modifier le traitement du patient selon sa condition médicale[36].
Trouble du traitement auditif
L’audiologiste peut conclure et traiter un enfant ou un adulte étant atteint d’un trouble du traitement auditif. Ce phénomène survient lorsque les structures du système auditif central d’un individu sont dysfonctionnelles, ce qui amène plusieurs difficultés de compréhension, et ce malgré une audition périphérique normale. Les difficultés rapportés sont reliées aux habiletés auditives suivantes : l’écoute dans le bruit, l’organisation séquentielle, la latéralisation, la localisation et la discrimination des sons ainsi que l’interaction, l’intégration et la séparation binaurale, des phénomènes qui impliquent le traitement du son aux deux oreilles au niveau central du système auditif. L’audiologiste effectue une batterie de tests exhaustive afin de déterminer si les plaintes auditives sont reliées à un trouble du traitement auditif. Ces tests évaluent les habiletés auditives mentionnées ci-dessus[37].
Dépistage auditif chez les nouveau-nés
L’audiologie est un domaine ayant plusieurs avec celui de l’orthophonie, soit l’évaluation et l’intervention des problématiques de langage, de communication et de déglutition[38]. En effet, pour s’assurer du développement langagier optimal, un enfant doit avoir un accès adéquat aux sons de la parole. Par exemple, au Canada, de nombreux programmes de dépistage universel ont été créés afin de détecter des problèmes auditifs dès la naissance. Le Québec, qui n’avait pas implémenté un tel programme avant 2009, accuse un retard important à ce niveau par rapport aux autres provinces canadiennes qui ont été plus précoces dans la création de leur programme respectif. Encore à ce jour, seuls 53% des bébés québécois sont dépistés à la naissance par rapport à 94% des nourrissons ontariens et 97% des enfants de la Colombie-Britannique[39].
Afin de rattraper ce retard, le Québec continue d'étendre sur son territoire le Programme québécois de dépistage de la surdité chez les nouveau-nés (PQDSN). Ce programme, à l’instar des autres programmes universels canadiens, a comme cibles de dépister de manière systématique tous les bébés avant l’âge de 1 mois, de confirmer la surdité d’un nourrisson avant l’âge de 3 mois et de débuter l’amplification auditive à l’aide d’appareils auditifs avant l’âge de 6 mois. Plus le diagnostic d’une surdité se fait d’une manière précoce, plus un enfant ayant une perte auditive aura accès rapidement aux sons de la parole de manière optimale et moins il y aura de chances que celui-ci développe un trouble du développement du langage ou de production de la parole[40].
Le domaine de l’audiologie est au cœur des programmes de dépistage universel de la surdité. Plusieurs audiologistes confirment le résultat d’un dépistage échoué afin de conclure si l’enfant a bel et bien une surdité. De plus, ils travaillent de concert avec les ORL et les audioprothésistes afin d’orienter l’enfant et ses parents vers les bonnes ressources (ex: amplification auditive, pose de tubes transtympaniques, référence en réadaptation, etc.)[40].
Troubles vestibulaires
Les audiologistes sont formés pour évaluer les troubles vestibulaires provenant de pathologies de la partie vestibulaire de l'oreille interne. Les patients ayant des troubles vestibulaires ont souvent comme symptômes des vertiges, des étourdissements, des pertes d’équilibre et des nausées. Les troubles vestibulaires peuvent être causés par le vieillissement, à la suite d'un virus (ex. : neuronite, labyrinthite, etc.) ou lorsque le système nerveux central est affecté. Lors d’une évaluation vestibulaire auprès d’un patient, l’audiologiste effectuera une batterie de tests afin de déterminer la cause du problème. De plus, certains troubles vestibulaires et de l'équilibre peuvent être traités par les audiologistes, tels que le vertige positionnel paroxystique bénin (VPPB), le trouble vestibulaire le plus fréquent. Cette condition cause des étourdissements intenses et de courte durée à la suite d'un mouvement de tête ou à un positionnement causant le déplacement de cristaux dans les canaux du système vestibulaire[41].
Acouphène et hyperacousie
Les audiologistes peuvent intervenir auprès de patients ayant des acouphènes. Un acouphène survient lorsqu’un individu entend un son (ex.: sifflement, bourdonnement, pulsations) sans qu’il y ait une source sonore externe. Une multitude de facteurs peuvent mener à la perception d’acouphènes, par exemple une perte auditive, un traumatisme acoustique, de l’exposition au bruit, de l’anxiété, une dépression, des problèmes cardiaques, etc. L’audiologiste est qualifié pour évaluer le niveau de handicap de la personne relié à son acouphène et intervenir auprès du patient afin que la perception de son acouphène diminue (ex. : techniques de relaxation, générateurs de bruits masquant l’acouphène, etc.)[42].
De plus, les audiologistes sont aussi en mesure de venir en aide dans des cas d’hyperacousie. Ce phénomène survient lorsqu’une personne ressent de l’inconfort ou de la douleur à des sons de l’environnement qui ont une intensité normalement tolérée par une personne ne souffrant pas d’hyperacousie. L’audiologiste peut à ce moment vérifier les incapacités d’un patient avec de l’hyperacousie et intervenir afin que son inconfort lié aux sons de l'environnement diminue (ex: thérapie cognitivo-comportementale, protocole de désensibilisation et exposition aux sons forts, etc.)[43].
Prévention dans les milieux de travail et exposition au bruit
Un volet important de l’audiologie est l’effet du bruit sur l’audition. Lorsqu’un individu est exposé à des sons ayant une intensité élevée et sur une longue période de temps, les cellules ciliées de la cochlée dans l’oreille interne deviennent endommagés. Cela affecte principalement la détection et la compréhension des sons de hautes fréquences, soit des sons plus aigus, mais avec le temps, la surdité peut aussi affecter les sons plus graves, soit ceux de basses fréquences[44]. L’effet du bruit sur l’audition est souvent rapporté dans les milieux de travail des cols bleus, particulièrement lorsqu’il y a des machines bruyantes ou l’utilisation fréquente de moyens de transport (ex: travailleur de la construction, camionneur, travailleur d’usine, mineur, etc.)[45].
Afin de prévenir les effets du bruit sur la santé auditive des travailleurs et de diminuer les coûts sur le système de santé engendrés par les pertes auditives reliées à l'exposition au bruit, les audiologistes peuvent intervenir directement dans les milieux de travail. Ils ont à leur disposition deux instruments de mesure, soit le sonomètre, un instrument prenant des mesures ponctuelles de bruit, lors d’une tâche précise, et le dosimètre, un instrument permettant de mesurer l’exposition au bruit d’un travailleur sur une longue période de temps[46]. Puis, si les résultats démontrent une exposition au bruit trop élevé par rapport aux réglementations gouvernementales, l’audiologiste peut faire de multiples recommandations, par exemple le réaménagement d’un emplacement de travail, l’optimisation du port de protections auditives, la substitution d’une tâche ou d’un outil causant une forte exposition de bruit, etc.[47]
Réadaptation
À la suite de l’évaluation et une conclusion audiologique démontrant une incapacité au niveau de l’audition chez un patient, ce dernier peut bénéficier de réadaptation, soit des services d'audiologie de deuxième ligne. Par exemple, au Québec, les services d’audiologie en première ligne peuvent référer dans un programme de déficience auditive dans un centre de réadaptation de la région du patient ayant besoin de ces ressources. Les audiologistes de réadaptation sont en mesure d’évaluer globalement les besoins des individus et leur entourage afin de leur apporter l’aide appropriée. Par exemple, l’enseignement de stratégies de communication (ex. : placement préférentiel dans les milieux bruyants, contact visuel lors de discussions, etc.), des groupes de sensibilisation de personnes ayant une perte auditive, de la réadaptation fonctionnelle intensive (RFI) à la suite de l’implantation cochléaire, l’entraînement à la lecture labiale, enseignement sur la gestion des aides auditives, de l’implant cochléaire et des aides de suppléance à l’audition (téléphone amplifié, système de contrôle de l’environnement), etc.[48] - [49]
Notes et références
- (nl) Stanley A. Gelfand, Essentials of Audiology, Thieme, (ISBN 978-1-60406-155-0, lire en ligne)
- « Audition - Oreille - Cochlée », sur www.cochlea.eu (consulté le )
- « Présentation de l’oreille interne - Troubles du nez, de la gorge et de l’oreille », sur Manuels MSD pour le grand public (consulté le )
- Association québécoise des orthophonistes et audiologistes (AQOA), « L’audiologie - AQOA », sur Association québécoise des orthophonistes et audiologistes (AQOA)-1 (consulté le )
- « Consulter audiologiste », sur OOAQ (consulté le )
- « Devenir audiologiste », sur OOAQ (consulté le )
- Centre canadien d'hygiène et de sécurité au travail Gouvernement du Canada, « Protecteurs auditifs : Réponses SST », sur www.cchst.ca, (consulté le )
- « Dépistage de la surdité chez les nouveau-nés », sur CHU de Québec Université Laval (consulté le )
- « Évaluation pour un implant cochléaire », sur CHU de Québec Université Laval (consulté le )
- Sam J. Daniel, Gada Kalil, « Aides auditives à ancrage osseux : de quoi s’agit-il ? », Le Médecin du Québec, , p. 87-90 (lire en ligne [PDF])
- Anestis Psifidis, « The Prehistory of Audiology and Otology », Mediterr J Otol 2: 41-46, (lire en ligne [PDF])
- (en) Alex E. Wright, Joseph McFarland et Mohammadali M. Shoja, « Archigenes and the syndrome of vertigo, tinnitus, hearing loss, and headache », Child's Nervous System, vol. 37, no 8, , p. 2417–2425 (ISSN 1433-0350, DOI 10.1007/s00381-019-04343-5, lire en ligne, consulté le )
- Irina Metzler, Disability in Medieval Europe: Thinking about Physical Impairment in the High Middle Ages, c.1100–c.1400, , 368 p. (ISBN 9780203016060, DOI 10.4324/9780203016060, lire en ligne), chap. 4, p. 102
- (en-US) Canadian Academy of Audiology, « Trivia: History of Hearing Testing | Canadian Audiologist », sur canadianaudiologist.ca, (consulté le )
- K. W. Berger, « Genealogy of the words "audiology" and "audiologist" », Journal of the American Audiology Society, vol. 2, no 2, , p. 38–44 (ISSN 0360-9294, PMID 789309, lire en ligne, consulté le )
- Robert Galambos, Hallowell Davis 1896-1992, Washington D.C., National Academies Press, , 23 p. (lire en ligne)
- « History », sur Northwestern University Center for Audiology, Speech, Language, and Learning (consulté le )
- John Bamford, « Editorial - Sound, British Journal of Audiology, International Journal of Audiology », British Journal of Audiology, vol. 35, no 6, , p. 327–328 (ISSN 0300-5364, DOI 10.1080/00305364.2001.11745250, lire en ligne, consulté le )
- Jerger J. Ten highlights from the history of audiology. Hearing Review. 2019;26(5):10-14.
- Virginia Martin, History of speech-language pathology and audiology in Canada : our first fifty years, Virginia Martin, (ISBN 978-0-9783046-0-7 et 0-9783046-0-8, OCLC 1036091494, lire en ligne)
- « Historique - École d'orthophonie et d'audiologie - Université de Montréal », sur École d'orthophonie et d'audiologie (consulté le )
- « Biographies », sur OOAQ (consulté le )
- Guide d'accueil - Bienvenue à l'ordre des orthophonistes et audiologistes du Québec, Montréal, Ordre des orthophonistes et audiologistes du Québec, 2018, 1 ressource en ligne, Collections de BAnQ.
- Prud'homme, Julien, Histoire de l'École d'orthophonie et d'audiologie de l'Université de Montréal [...], Montréal, CIRST, 2006, 1 ressource en ligne, Collections de BAnQ.
- « La contribution des professeurs-chercheurs dans l'histoire de l'École - École d'orthophonie et d'audiologie - Université de Montréal », sur École d'orthophonie et d'audiologie (consulté le )
- « Devenir audiologiste », sur OOAQ (consulté le )
- « Guide de référence pour la pratique en amplification auditive auprès d'une clientèle adulte », sur OOAQ (consulté le )
- (en) « Becoming an Audiologist », sur Speech-Language & Audiology Canada, (consulté le )
- « Les organismes de réglementation », sur Orthophonie et Audiologie Canada, (consulté le )
- (en-US) « Become an Audiologist », sur The American Academy of Audiology (consulté le )
- « Qualifications and training », sur audiology.asn.au (consulté le )
- « Audiologue et Audicien », sur SPF Santé publique, (consulté le )
- « Tout savoir sur le métier d’audiologiste | VivaSon », sur www.vivason.fr (consulté le )
- « Présentation | Société Française d'Audiologie », sur Sfaudiologie (consulté le )
- Sciences et Avenir, « Presbyacousie : définition, symptômes, traitements », sur Sciences et Avenir, (consulté le )
- « Guide de pratique - Surveillance audiologique des adultes sous traitement médicamenteux à potentiel ototoxique », sur OOAQ (consulté le )
- Josée Lagacé, Problèmes de perception de la parole dans le bruit chez les enfants qui présentent un trouble de traitement auditif, Université de Montréal, , 229 p. (lire en ligne)
- Association québécoise des orthophonistes et audiologistes (AQOA), « L’orthophonie - AQOA », sur Association québécoise des orthophonistes et audiologistes (AQOA)-1 (consulté le )
- « Dépistage de la surdité chez les nouveau-nés : Un retard inexcusable pour l’OOAQ et l’AQEPA », sur OOAQ (consulté le )
- « Programme québécois de dépistage de la surdité chez les nouveau-nés - Cadre de référence - Janvier 2019 - Publications du ministère de la Santé et des Services sociaux », sur publications.msss.gouv.qc.ca (consulté le )
- « Les troubles du système vestibulaire », sur OOAQ (consulté le )
- (en-US) « Tinnitus », sur The American Academy of Audiology (consulté le )
- « Tinnitus and Hyperacusis », sur American Speech-Language-Hearing Association (consulté le )
- (en) Eileen Daniel, « Noise and hearing loss: a review », Journal of school health, (lire en ligne
 )
) - Statistique Canada Gouvernement du Canada, « Canadiens vulnérables au bruit en milieu de travail », sur www150.statcan.gc.ca, (consulté le )
- Centre canadien d'hygiène et de sécurité au travail Gouvernement du Canada, « Mesure du bruit sur les lieux de travail : Réponses SST », sur www.cchst.ca, (consulté le )
- « Evaluer et mesurer l'exposition professionnelle au bruit - Brochure - INRS », sur www.inrs.fr (consulté le )
- « Programmes de réadaptation », sur Audition Québec (consulté le )
- « Déficience auditive | CIUSSSCN », sur www.ciusss-capitalenationale.gouv.qc.ca (consulté le )