Radiothérapie
La radiothérapie est une méthode de traitement locorégional des cancers, utilisant des radiations pour détruire les cellules cancéreuses en bloquant leur capacité à se multiplier. L'irradiation a pour but de détruire toutes les cellules tumorales tout en épargnant les tissus sains périphériques.
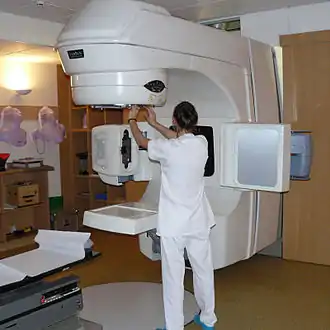
La radiothérapie est utilisée chez plus de la moitié des patients ayant un cancer. Elle est, avec la chirurgie, le traitement le plus fréquent des cancers et peut entraîner une rémission nette à elle seule. Elle peut être utilisée seule ou associée à la chirurgie et à la chimiothérapie. Ses indications sont liées au type de la tumeur, à sa localisation, à son stade et à l'état général du patient. Elle peut être faite en ambulatoire, c'est-à-dire sans hospitalisation, car les séances sont de courte durée et les effets secondaires moindres que lors d'une chimiothérapie, hormis chez certains patients victimes d'une hypersensibilité individuelle aux rayonnements ionisants, hypersensibilité qui peut être diagnostiquée par des « tests de dépistage d'effets indésirables potentiels de la radiothérapie ». Des tests permettent de diagnostiquer une plus grande susceptibilité que la moyenne aux cancers radio-induits[1] - [2].
Histoire
La radiothérapie se développe à partir du début du XXe siècle, surtout grâce au travail innovateur de Marie Curie (1867-1934), récipiendaire de deux prix Nobel pour la découverte de deux éléments radioactifs, le polonium et le radium, en 1898. Cela marque le début d'une nouvelle ère en médecine et en recherche médicale. Jusqu'au milieu des années 1900, le radium est utilisé sous plusieurs formes, jusqu'à la découverte du cobalt et du césium. Le premier effet physiologique observé (inflammation de la peau après une exposition) est réalisé en 1900 par deux expérimentateurs allemands, Otto Walkhoff (de) et Friedrich Giesel, qui proposent l'élément comme traitement de la peau[3]. En 1901, le dermatologue Henri-Alexandre Danlos publie ses premiers résultats sur le traitement du lupus érythémateux par une source radioactive de radium[4]. L'industriel Émile Armet de Lisle crée en 1910 une succursale commerciale, la « Banque du radium », qui propose une large gamme d'appareils à base de radium utilisés pour le traitement de certaines affections[5].
Durant l'entre-deux-guerres, les traitements du cancer utilisent les rayonnements radioactifs (curiethérapie) ou les rayons X (röntgenthérapie)[6].
Depuis la fin des années 1940, les accélérateurs linéaires sont également utilisés comme source de radiation.
Avec l'invention de la tomodensitométrie, appelée couramment « scanner », en 1971 par Godfrey Hounsfield, la planification des traitements de radiothérapie en trois dimensions devient possible, ce qui représente une avancée majeure par rapport aux traitements en deux dimensions. Les traitements basés sur la tomodensitométrie permettent aux radio-oncologues et physiciens médicaux de déterminer plus précisément la distribution de la dose de radiation en utilisant les images tomodensitométriques de l'anatomie du patient.
L'arrivée de nouvelles technologies d'imagerie, comme l'imagerie par résonance magnétique (IRM) dans les années 1970 et la tomographie par émission de positons (TEP) dans les années 1980, permet de passer de la radiothérapie conformationnelle 3D à la radiothérapie conformationnelle avec modulation d'intensité (RCMI) et à la radiothérapie guidée par l'image (IGRT) qui permet de contrôler la position exacte de la zone à traiter d'une séance à l'autre. Ces avancées scientifiques et technologiques permettent aux radio-oncologues de visualiser et de traiter plus efficacement les tumeurs, ce qui se traduit par un meilleur pronostic des patients, une meilleure préservation des organes sains et moins d'effets secondaires.
Techniques de radiothérapie
On distingue quatre grandes techniques de radiothérapie que sont la radiothérapie externe, la radiochirurgie, la curiethérapie et la radiothérapie métabolique. Chacune d'elles possède ses indications selon le type de tumeur et sa localisation.
Radiothérapie externe
La radiothérapie externe est la plus connue et la plus utilisée. La source de rayonnement est à l'extérieur du patient. Les bombes au cobalt, qui utilisent une source radioactive γ de cobalt 60, ont pratiquement disparu, au moins dans les pays développés, au profit des accélérateurs linéaires d'électrons produisant des faisceaux de rayons X haute énergie et des faisceaux d'électrons. Il existe diverses techniques : la radiothérapie conventionnelle, la radiothérapie conformationnelle 3D (en trois dimensions), la radiothérapie conformationnelle par modulation d'intensité RCMI (Step and shoot, sliding windows et l'arc thérapie), la radiothérapie en condition Stéréotaxie et la tomothérapie ou radiothérapie hélicoïdale ; ces deux dernières techniques sont peu répandues, mais elles tendent à se développer[7].
Curiethérapie
La curiethérapie : la source radioactive est placée pendant une durée limitée (le plus souvent quelques heures) ou définitivement, à l'intérieur du malade, dans la tumeur ou dans une cavité à son contact. Trois techniques principales sont utilisées, elles-mêmes se subdivisant en sous-techniques suivant leur débit de dose (bas débit et haut débit) et leur type de chargement (manuel ou différé). Il s'agit de la curiethérapie interstitielle, la curiethérapie endocavitaire et la curiethérapie endoluminale.
Radiothérapie métabolique
Dans le cas de la radiothérapie métabolique vectorielle, la source radioactive non scellée, sous forme liquide ou de gélule, est injectable et va se fixer sur les cellules cibles. Ce type d'examen n'est pas placé sous la responsabilité du radiothérapeute mais du médecin spécialisé en médecine nucléaire.
Radiochirurgie
La radiochirurgie est une modalité spécifique de radiothérapie externe dont les indications sont particulières. Ce mode de traitement nécessite des appareillages spécifiques utilisant des faisceaux ultra-focalisés. Parmi les appareils utilisés, on trouve le Gamma knife, le Cyberknife et l'accélérateur adapté avec micro-multilames.
Radiothérapie per-opératoire de contact
Cette technique qui a vu son utilisation croître à partir des années 2010 permet de réaliser, dans le même temps, l'ablation de la tumeur et l'irradiation[8]. Un générateur de rayons X mobile facilite l'irradiation de la tumeur, sans avoir à transporter le patient dans une unité de radiothérapie[9].
Cette combinaison, durant l'anesthésie générale, de la chirurgie et de la radiothérapie ciblée[8] a ainsi réduit la durée de traitement des patientes atteintes par une tumeur des seins : 5 à 6,5 semaines de radiothérapie externe conventionnelle après l'intervention chirurgicale[10].
Radiothérapie flash
Dès 2014, il a été prouvé expérimentalement sur le modèle animal que l'administration brutale, en moins de 100 millisecondes, d'une forte dose de rayonnement d'électrons limite les effets secondaires tels que la fibrose ou la perte de mémoire chez les souris. Aucune explication probante du phénomène n'a pu être donnée, les plus vraisemblables étant la privation d'oxygène et la moindre destruction de lymphocytes. Cette technologie suscite de grands espoirs et doit être appliquée aux cancers du cerveau au Centre hospitalier universitaire vaudois (CHUV) à partir de 2024, grâce à un matériel livré par Theryq pour un coût d'environ 30 millions d'euros[11] - [12] - [13].
Indication
En fonction du type de la tumeur, de sa localisation, de sa taille, de son extension et de son stade, de l'état général du patient et des symptômes associés, on distingue trois situations très différentes dans lesquelles on va utiliser la radiothérapie dans des buts bien précis.
Radiothérapie curative
Comme son nom l'indique, l'objectif est d'irradier toutes les cellules cancéreuses afin d'entraîner le contrôle voire la guérison du cancer. Cela implique l'absence de lésions à distance. Elle est indiquée dans environ la moitié des irradiations. Elle peut être utilisée seule ou en association avec la chirurgie ou la chimiothérapie.
La dose nécessaire dépend du type et du volume de la tumeur, certaines étant très radiosensibles alors que d'autres sont radiorésistantes. Il faut veiller à ce que la dose permettant le contrôle tumoral soit inférieure à la dose de tolérance critique des organes, ce qui implique une technique rigoureuse au risque de ne pas délivrer une dose suffisante et d'avoir une récidive locale ou au contraire de délivrer une dose excessive et d'entraîner un effet secondaire.
En ce qui concerne la radiothérapie externe, le protocole habituel délivre une dose de 10 Gy par semaine à raison de 5 séances de 2 Gy par jour. La dose totale délivrée par ce type de traitement varie selon les cas de 30 à 70 Gy, voire jusqu'à 80 Gy[14].
Radiothérapie palliative
L'objectif n'est pas ici de guérir le cancer mais de soulager le patient par de légères doses, permettant d'atténuer la douleur résultant de cancer trop avancé pour être guéri.
Elle s'adresse aux cancers trop évolués localement ou métastatiques.
Le traitement étant palliatif, il doit être de courte durée et peu agressif, pour entraîner le moins de désagréments possible au patient. Par exemple, l'irradiation de type split-course, permet de récupérer entre deux séries d'irradiations.
Radiothérapie symptomatique
Son objectif est de soulager un symptôme majeur particulièrement gênant pour le malade. Son efficacité est :
- antalgique : l'effet antalgique de l'irradiation est quasiment constant et se manifeste rapidement en quelques jours. Elle est souvent utilisée dans les douleurs des métastases osseuses. La disparition de la douleur se produit dès les premières séances, après parfois une recrudescence douloureuse due à l'inflammation radio induite ;
- hémostatique : dans le cas des hémorragies persistantes que l'on retrouve parfois dans des cancers du rectum, de la vessie, ORL ou gynécologiques, quelques séances de radiothérapie entrainent l'assèchement et l'arrêt du saignement ;
- décompressive : dans les cancers avec signes de compression médullaire — qui constituent une urgence, ou radiculaire, la radiothérapie peut être un traitement efficace, à condition de la commencer dès les premiers signes de compression. Elle doit être de courte durée, souvent juste quelques séances afin de limiter l'irradiation vertébrale. De plus, les œdèmes par compression veineuse ou lymphatique sont également bien améliorés par la radiothérapie.
Application
Selon la localisation et le stade des tumeurs, la radiothérapie peut être utilisée seule, mais elle est le plus souvent combinée avec un traitement chirurgical ou une chimiothérapie ou une hormonothérapie.
La plupart des cancers peuvent être traités par radiothérapie dans une certaine mesure. Ceci inclut les cancers du sein, de la prostate, du poumon, du rectum, etc.
Cette thérapie est, la plupart du temps, appliquée pour traiter une région localisée autour d'une tumeur. La zone irradiée est appelée le champ d'irradiation ; il comprend la tumeur elle-même (à la fois l'ensemble des lésions tumorales visibles à l'imagerie et une marge correspondant à l'extension microscopique invisible à l'imagerie), une marge de sécurité et éventuellement le réseau lymphatique drainant la tumeur.
Afin d'atteindre la zone tumorale et ses extensions éventuelles sans porter atteinte aux tissus sains environnants, on irradie la cible successivement selon différents angles, de telle sorte que les champs d'irradiation se superposent sur la région à traiter. Le maximum de radiation est alors localisé à la zone tumorale.
Avant le développement des médicaments immunosuppresseurs, cette technique était utilisée pour prévenir les réactions immunitaires indésirables lors de transplantations d'organes.
Dosage
La dose de radiations délivrée en radiothérapie se mesure en gray (Gy). Le médecin radiothérapeute prescrit une dose à délivrer dans une région donnée, en général la tumeur, ainsi que le fractionnement à utiliser, c'est-à-dire la dose par séance et le nombre de séances. Il définit, le cas échéant, les contraintes de dose à ne pas dépasser dans les régions avoisinantes à préserver, appelées organes à risques (OAR). Voici des exemples de contraintes de doses :
- moelle épinière et tronc cérébral : maximum 2 % de son volume peut recevoir 45 Gy au total ;
- poumon : maximum 30 % de son volume peut recevoir 20 Gy au total ;
- tête fémorale : maximum 10 % de son volume peut recevoir 50 Gy au total.
La dose prescrite et son fractionnement dépendent de la localisation et de la nature de la maladie. Généralement, une dose de 45 à 80 Gy est délivrée à la cible par fraction de 2 Gy/jour. Le sein est par exemple traité par des doses totales de 45 à 50 Gy et les tumeurs pulmonaires par des doses totales supérieures à 65 Gy. La dose peut être délivrée par des faisceaux de photons ou d'électrons d'énergie comprise entre 1,25 MeV (bombe au cobalt) et plusieurs MeV pour les accélérateurs linéaires. Plus rarement, les neutrons, les protons, les pions ou encore des photons d'énergie plus basse sont également utilisés.
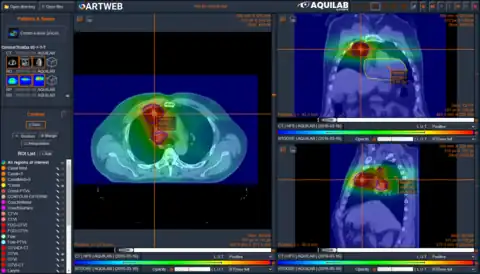
Pour permettre la planification du traitement, le radiothérapeute commence par segmenter (contourer) les OAR et les volumes cibles. Puis, à l'aide d'un système de planification de traitement (TPS), le dosimétriste propose un plan de traitement qui sera validé par le radio-oncologue (oncologue radiothérapeute). Chaque plan de traitement établit le nombre et la disposition des faisceaux permettant de délivrer la dose aux cibles en respectant les contraintes aux tissus sains.
Durant l'irradiation, le bon positionnement du malade et du faisceau est contrôlé par le manipulateur en électroradiologie médicale et le radiothérapeute au cours de toutes les séances de traitement. La première séance est dite « de repérage » du fait de l'établissement de repères de placement du patient.
Législation, surveillance et contrôle des conditions techniques de l'irradiation
Elle relève de ce qu'on appelle le « nucléaire de proximité » et varie selon les pays. Elle est justifiée par la dangerosité des sources d'expositions médicales, qui selon l'ASN (2013) sont en France — après l'exposition aux rayonnements naturels — la seconde source d'exposition pour la population et la première source d'origine artificielle[1].
Selon l'IRSN, 201 402 personnels médical utilisant des rayonnements ionisants pour soigner des patients ont bénéficié d'une surveillance dosimétrique (soit 57 % du total de l'ensemble des travailleurs exposés suivis en France cette même année)[1].
Selon l'ASN, fin 2012, on comptait en France « plusieurs milliers d’appareils de radiologie conventionnelle ou dentaire, 1 118 installations de scanographie, 217 unités de médecine nucléaire utilisant des sources non scellées pour le diagnostic in vivo ou in vitro et pour la radiothérapie interne et 175 centres de radiothérapie externe, équipés de 452 dispositifs de traitement traitant annuellement quelque 175 000 patients. Les activités présentant le risque le plus élevé du point de vue de la radioprotection font l’objet d’autorisations. Ainsi, en 2013, l’ASN a délivré 691 autorisations dont 374 en scanographie, 163 en médecine nucléaire, 110 en radiothérapie externe, 36 en curiethérapie et 8 pour les irradiateurs de produits sanguins[1]. »
En France, le CSP a créé un régime administratif d'autorisation ou de déclaration pour « la fabrication, la détention, la distribution, y compris l’importation et l’exportation, et l’utilisation de radionucléides, de produits ou dispositifs en contenant ».
C'est l'ASN qui délivre les autorisations et qui reçoit les déclarations (dans ses divisions territoriales). Les règles générales qui s'appliquent au nucléaire de proximité sont édictées par des décisions de l'ASN (à caractère réglementaire).
Par exemple, une décision no 2013-DC-0349 de l'ASN du précise les : « règles techniques minimales de conception auxquelles doivent répondre les installations dans lesquelles sont présents des rayonnements X produits par des appareils fonctionnant sous une haute tension inférieure ou égale à 600 kV[1]. »
Le bon fonctionnement du générateur de rayonnement doit être contrôlé par les ingénieurs, le technicien biomédical ou le physicien médical du service de radiothérapie ; le contrôle périodique des doses qu'il délivre est effectué par le physicien médical. Le détail de ces contrôles obligatoires est rédigé par l'Afssaps sous l'égide de l'Autorité de sûreté nucléaire qui a renforcé sa surveillance « depuis les accidents d’Épinal et de Toulouse ». L'ASN rappelle dans son rapport annuel 2013[1] que « la maîtrise de ces machines de plus en plus complexes nécessite des équipes compétentes de physiciens médicaux et de dosimétristes en nombre suffisant. Si des progrès ont été constatés, la situation n’est toujours pas satisfaisante par rapport à celle des autres pays européens[1]. » En 2013, les événements significatifs de radioprotection (dits « ESR ») font l'objet d'un système de déclaration (depuis les accidents de 2007). Leur signalement est en progression régulière dans le domaine médical pour atteindre, fin 2013, « en moyenne deux déclarations par jour ouvré, soit pour 2013, 554 (48 % pour la radiothérapie, 20 % pour la médecine nucléaire et 18 % pour la scanographie). Ce nombre est en progression de plus de 5 % par rapport à 2012 » selon l'ASN[1] ; ces évènements concernent le plus souvent le personnel soignant ou les patients et parfois le grand-public et l'environnement, avec des « fuites des dispositifs de confinement des effluents en médecine nucléaire »[1].
L'ASN a produit un nouvel état de la radioprotection dans les services de médecine nucléaire, réalisé à la suite des inspections faites sur la période 2009-2011. L'ASN a aussi publié deux bilans nationaux (sur la radiothérapie, et sur la scanographie) à la suite des inspections faites en 2011[1]. L'ASN doit se prononcer en 2014 « sur les conditions de mise en œuvre des techniques d’irradiation de haute précision en radiothérapie »[1].
Accidents de radiothérapie
« Une exposition en radiothérapie est considérée comme accidentelle s'il existe un écart substantiel à la prescription ». Un surdosage de 25 % ou plus est un accident de type A, un surdosage de 5 à 25 % ou un sous-dosage est un accident de type B (si l'erreur est découverte avant la fin du traitement et n'est pas corrigée, l'accident passe en type A)[15].
Échelle ASN-SFRO
En France, par analogie avec l'échelle INES (échelle internationale des événements nucléaires) de l'AIEA, l'ASN et la Société française de radiothérapie oncologique (SFRO) ont élaboré une échelle spécifique pour prendre en compte les événements de radioprotection concernant les patients traités par radiothérapie[16].
Surveillance médicale et clinique du patient
Comme tout traitement, une surveillance doit s'assurer :
- de la bonne réalisation technique de l'irradiation ;
- de la bonne tolérance du patient, jugée sur la clinique essentiellement, en surveillant l'apparition d'effets secondaires ;
- de la bonne efficacité du traitement, jugée sur la clinique et les examens complémentaires.
La surveillance du malade pendant toute la durée de la radiothérapie est assurée par le médecin radiothérapeute et par le médecin traitant.
Lors de la première consultation, particulièrement longue, le patient est informé de toutes les modalités techniques de la radiothérapie et des effets indésirables et secondaires à surveiller. Il est pesé et des conseils hygiéno-diététiques sont donnés. Une évaluation psychologique est faite et un suivi ou un traitement sont envisagés. Un traitement symptomatique est également prévu selon les cas — douleur, anxiété, troubles digestifs, amaigrissement, etc.
Puis des consultations de suivi sont effectuées de façon hebdomadaire. Elles ont pour but notamment :
- de soutenir le patient sur le plan psychologique de façon adaptée ;
- d'apprécier la tolérance clinique, sur le plan général – poids, fatigue, état général et sur le plan locorégional – apparition de complications locales aigües ;
- de suivre l'évolution de la lésion, grâce à la clinique et aux symptômes ou grâce à des examens complémentaires biologiques ou radiologiques ;
- de suivre sur le plan hygiéno-diététique le patient.
Parfois, l'irradiation doit être interrompue en cas d'intolérance majeure.
En fin de traitement, le radiothérapeute rédige un compte rendu complet précisant notamment la technique utilisée, les doses délivrées, les effets secondaires éventuellement rencontrés, la tolérance et l'efficacité. Ce compte rendu est adressé aux différents médecins responsables du patient.
Effets secondaires indésirables des rayonnements
Les effets secondaires peuvent être divers et variés suivant la localisation de l'irradiation. Dans tous les cas, on distingue la radiotoxicité aiguë de la radiotoxicité tardive.
La radiotoxicité aiguë regroupe les conséquences qui se font ressentir dans les quelques jours après le traitement et jusqu'à 6 mois après. Elle touche surtout les tissus à renouvellement rapide comme la peau, les muqueuses, la moelle osseuse.
La radiotoxicité tardive regroupe les effets secondaires qui apparaîtront entre 6 mois et 30 ans après la fin de l'irradiation. Elle est irréversible et touche essentiellement les tissus de soutien, avec développement d'une fibrose.
Les maladies, troubles et symptômes engendrés par les rayonnements sont qualifiés de radiques, de radites ou post-radiothérapiques, d'autres dénominations sont construites avec le préfixe radio- suivi du nom de l'inflammation consécutive. On parle ainsi de cataracte radique, de cystite radique, de poumon radique, de radiodermite, d'encéphalopathie post-radiothérapie, etc. Par contre, le terme de « maladie radique » parfois employé, ne se rapporte à aucune entité nosologique reconnue, ni dans la dixième version de la Classification internationale des maladies, ni en France dans le dictionnaire de l'Académie nationale de médecine.
Les effets secondaires observés en fonction des différents appareils et sites sont présentés ci-après.
- Œil : opacification du cristallin : cataracte induite à partir de 10 Gy ; si la dose est supérieure à 50 Gy, risque de nécrose de l'œil. À noter que la rétine est radio résistante (non sensible aux rayonnements ionisants).
- Au niveau ORL :
- toxicité aiguë : mucite[17] (irritation de la muqueuse), épithélite, agueusie ;
- toxicité tardive : xérostomie vers 30 à 40 Gy, nécrose osseuse, hypothyroïdie ; risque dentaire.
- Cheveux : alopécie à 30 Gy, définitive à 40 Gy.
- Œsophage : œsophagite aiguë à 40 Gy, sténose tardive si plus de 60 Gy.
- Poumons : toxicité aiguë, pneumopathie radique (toux, asthénie, dyspnée, état fébrile). Toxicité tardive : insuffisance respiratoire, variable en fonction du volume pulmonaire irradié.
- Cœur : toxicité aiguë, péricardite à partir de 50 Gy. Toxicité tardive : risques coronariens.
- Intestins : toxicité aiguë, diarrhée, douleurs. Toxicité tardive : grêle radique si dose supérieure à 45 Gy.
- Organes de la reproduction : stérilité définitive ou temporaire possible en fonction de l'âge à partir de 6 à 12 Gy :
- testicules : oligospermie transitoire : 0,2 Gy, azoospermie transitoire : 2 Gy, azoospermie définitive : 6 Gy ;
- ovaires : stérilité temporaire : 3 Gy, stérilité définitive : 12 Gy.
- Vessie : toxicité aiguë, pollakiurie, brûlure mictionnelle. Toxicité tardive : fibrose de la vessie à partir de 60 Gy.
- Reins : insuffisance rénale.
- Moelle épinière : myélite radique (exceptionnelle).
- Peau : érythème apparaissant dans les deux semaines, suivi d'une desquamation sèche ; radiodermite exsudative, formée de phlyctènes pouvant suinter ; radionécrose aiguë, ulcération douloureuse ; la toxicité tardive se traduit par l'atrophie, des troubles de la pigmentation, télangiectasies, scléroses.
En cas d'effet indésirable grave, un surdosage doit être évoqué, mais aussi une radiosensibilité individuelle augmentée (défaut de réparation de l'ADN). En cas de chimiothérapie associée, une toxicité médicamenteuse s'ajoute à la radiotoxicité.
Effets biologiques des rayonnements
Effets physiques et chimiques
Les radiations ionisantes (correspondant à un transfert d'énergie dans un milieu créant des ionisations dans celui-ci), vont avoir un certain nombre d'interactions avec les noyaux et électrons du milieu lors de leur traversée dans la matière. Elles vont y transférer de l'énergie et créer des ionisations dont la densité va dépendre de la nature de la particule (charge, masse au repos et énergie) et du milieu. Ceci va aboutir à des effets chimiques dans les molécules rencontrées et notamment au niveau de l'ADN, des protéines, mais surtout au niveau des molécules d'eau aboutissant à la création de radicaux libres, espèces chimiques très réactives. La formation des radicaux libres va dépendre en partie de la concentration en oxygène du milieu. Ces radicaux libres vont interagir avec les autres molécules du milieu.
Effets sur l'ADN
La cible finale de l'action directe des radiations ionisantes ou indirecte (par le biais des radicaux libres) expliquant leurs effets biologiques est l'ADN même si les phospholipides membranaires vont aussi participer aux lésions cellulaires. Les interactions des radicaux libres avec l'ADN vont induire des ruptures de la molécule.
Effets cellulaires
Au niveau cellulaire, on pourra ainsi constater des lésions létales d'emblée ou des lésions sublétales susceptibles de provoquer la mort cellulaire en cas d'accumulation. Ces lésions consistent en des ruptures intéressant un seul brin de l'ADN (lésions sub-létales) ou les deux brins (souvent des lésions létales). Ces lésions seront ou non réparées en fonction de conditions cellulaires particulières et notamment en fonction de la position de la cellule dans son cycle multiplicatif (cycle cellulaire) et de la disponibilité d'enzymes de réparation pour le type de lésion induite, ou de son état métabolique (disponibilité en nutriments). Il existe en effet au moins 5 systèmes de réparations des lésions simple-brin ou double-brin de l'ADN. En cas de non réparation, les cassures chromosomiques induites vont aboutir à des aberrations chromosomiques que l'on peut mettre en évidence notamment au niveau des lymphocytes par un simple caryotype (dosimétrie biologique).
Ce sont ces anomalies qui vont induire la mort cellulaire selon plusieurs modes : il existe normalement un contrôle avant la mitose (ou transition de la phase G2 à M(itose)). En cas de non-conformité (aberrations chromosomiques, impossibilité d'assemblage du fuseau mitotique…) la cellule peut connaître une apoptose ou mort cellulaire programmée. Un autre mode, le plus fréquent est induit par l'impossibilité de fixation ou de disjonction des chromosomes sur le fuseau mitotique. La cellule va alors connaître une mort mitotique. Bien entendu, les choses sont un peu plus compliquées notamment parce que les cellules vont aussi pouvoir relarguer des cytokines et qu'il peut exister une mort cellulaire de cellules voisines qui n'ont pas subi de lésions de leur ADN (effet dit bystander) probablement par activation des récepteurs de mort cellulaire (voie extrinsèque de l'apoptose). Un autre type de mort cellulaire est la sénescence avec une cellules arrêtée dans son cycle et qui ne se reproduira plus.
Effets sur les organismes
Au niveau d'une tumeur ou des tissus sains, le point important va être la perte de capacité de division de cellules dites clonogéniques (que l'on pourrait aussi appeler cellules souches), cellules capables de générer tout un assortiment de cellules plus différenciées et/ou de se reproduire elles-mêmes. Dans certains cas, en effet, une cellule présentant des lésions de son ADN peut ne pas avoir totalement perdu sa capacité de division et elle pourra donner un clone limité de cellules qui, in fine, s'arrêteront de proliférer ou mourront de manière différée. Le résultat, en ce qui concerne la tumeur est quand même une mort cellulaire même si elle est différée. On pense ainsi qu'il faut détruire toutes ces cellules clonogéniques pour obtenir la stérilisation d'une tumeur. D'un autre côté, la cellule peut aussi ne pas avoir perdu sa capacité de multiplication et ne pas connaître de mort différée. Ceci explique la cancérogenèse induite par les radiations ionisantes. Cette survie des cellules irradiées peut être expliquée par les capacités de réparation mais aussi par l'activation de voies de signalisation de réponse au stress, par voie extrinsèque ou intrinsèque avec activation des inhibiteurs de l'apoptose (IAP) notamment par NF-κB. De même, une cellule peut survivre du fait de la réception de facteurs de survie activant notamment la voie PI3K/AKT.
En ce qui concerne les lésions des organes, on sépare les organes dont les cellules ont un turn over rapide (peau, muqueuse intestinale, moelle…) dont les lésions vont être responsables des effets précoces (cytopénie, diarrhée, mucites…) et ceux dont les cellules se multiplient peu ou pas qui seraient responsables des lésions tardives (derme, moelle épinière, système nerveux central…). En fait, si pour expliquer les radiolésions précoces survenant en cours de traitement, il suffit de penser que les cellules en cours de prolifération sont tuées et que la cicatrisation se fait par entrée en prolifération des cellules souches, les lésions tardives sont le fait à la fois de la destruction de cellules clonogéniques à renouvellement lent mais aussi de processus de cicatrisation inappropriés notamment des lésions dites précoces, de phénomènes inflammatoires et du vieillissement physiologique des tissus[18].
Évolutions technologiques
Les évolutions technologiques qui gravitent autour de la radiothérapie cherchent entre autres à minimiser le temps de planification ou d'exécution du traitement, améliorer la précision du traitement, améliorer la prise en charge du patient (prédire et anticiper les effets secondaires, etc.), ou améliorer l'expérience du patient (la rendre plus confortable).
Informatique
Durant la planification, les TPS emploient des algorithmes d'optimisation complexes et coûteux[19]. Aussi, la segmentation des OAR et des volumes cibles peut être longue et fastidieuse selon la localisation du cancer. De plus, il existe une certaine variabilité entre les radiothérapeutes dans leurs segmentations. Pour remédier à ces problèmes, plusieurs organismes de recherche travaillent à l'automatisation de l'étape de planification, de sorte à minimiser le nombre d'interventions humaines. Mais aussi, des algorithmes de segmentation automatique des OAR ont commencé à se développer à l'échelle industrielle[20] - [21].
Notes et références
- Autorité de sûreté nucléaire, Rapport de l'ASN sur l’état de la sûreté nucléaire et de la radioprotection en France, 2013 (lire en ligne ; voir notamment pages 6, 17, 33, 36).
- Annette Lexa, « Test prédictif des réactions à la radiothérapie : des femmes en grand danger », .
- (en) Alexander Thomas Cameron, Radium and Radioactivity, Society for promoting Christian knowledge, , p. 171.
- (en) Charles Hayter, An Element of Hope. Radium and the Response to Cancer in Canada, McGill-Queen's Press, (lire en ligne), p. 12.
- Maurice Curie, Le radium et les radio-éléments, Baillière, , p. 351.
- La Fondation Curie : soigner les cancers : le saviez-vous ?, sur musee.curie.fr.
- « Techniques innovantes en radiothérapie des cancers bronchopulmonaires », sur EM - Consulte, (consulté le ).
- Pierre-Alain Brioschi, Jean-Claude Horiot et Jacques Bernier, « Radiothérapie intra-opératoire dans le traitement du cancer du sein: Quo Vadis? », Revue Medicale Suisse, vol. 8, no 342, , p. 1094–1099 (ISSN 1660-9379, PMID 22734177, lire en ligne, consulté le ).
- « 100e radiothérapie per-opératoire dans le cancer du sein à l’ICM, à Montpellier », sur unicancer.fr, .
- « Une technique pilote de radiothérapie débarque à l’IPC : La radiothérapie per-opératoire », sur unicancer.fr, .
- Myriam Chauvot, « Cancer : la Suisse double la France dans la révolution de la radiothérapie flash », Les Échos, (lire en ligne).
- Joseph D. Wilson, Ester M. Hammond, Geoff S. Higgins et Kristoffer Petersson, « Ultra-High Dose Rate (FLASH) Radiotherapy: Silver Bullet or Fool's Gold? », Frontiers in Oncology, vol. 9, (ISSN 2234-943X, PMID 32010633, PMCID PMC6979639, DOI 10.3389/fonc.2019.01563, lire en ligne, consulté le ).
- « Radiothérapie FLASH : l’effervescence d’un tournant prometteur », sur Institut Curie, .
- Guide des procédures de radiothérapie externe, Société Française de Radiothérapie Oncologie, 2007.
- Les accidents de radiothérapie, IRSN, consulté le 25 novembre 2022]
- Échelle ASN-SFRO pour la prise en compte des événements de radioprotection affectant des patients dans le cadre d'une procédure de radiothérapie, asn, consulté le 25 novembre 2022
- En cas de radiothérapie de la tête et du cou, une mucite orale survient chez plus de 80 % des patients. Elle apparaît environ 1 à 2 semaines après le début du traitement et peut empêcher de boire ou de manger lorsqu'elle est sévère. Sa prévention repose sur les soins bucco-dentaires, l'hygiène bucco-dentaire et sur l'action de sucer des glaçons quelques heures en commençant quelques minutes avant le traitement (activité démontrée : Revue Prescrire no 282, avril 2007, mucites orales dues aux traitements anticancéreux)
- (en) Eric J. Hall, Amato J. Giaccia, Radiobiology for the Radiologist, 6th edition, Philadelphie, Lippincott Williams & Wilkins, 2006 (ISBN 9780781741514)
- (en) Fortuna De Martino, Stefania Clemente, Christian Graeff et Giuseppe Palma, « Dose Calculation Algorithms for External Radiation Therapy: An Overview for Practitioners », Applied Sciences, vol. 11, no 15, , p. 6806 (ISSN 2076-3417, DOI 10.3390/app11156806, lire en ligne, consulté le )
- (en) H. Ahervo, J. Korhonen, S. Lim Wei Ming et F. Guan Yunqing, « Artificial intelligence-supported applications in head and neck cancer radiotherapy treatment planning and dose optimisation », Radiography, vol. 29, no 3, , p. 496–502 (ISSN 1078-8174, PMID 36889022, DOI 10.1016/j.radi.2023.02.018, lire en ligne, consulté le )
- (en) « Perspectives on the implementation of AI-based solutions for Radiation Oncology – Where are we? », sur MVision AI, (consulté le )
Voir aussi
Bibliographie
- Jean-Jacques Mazeron, Alain Maugis, Christian Barret et Françoise Mornex, Techniques d'irradiation des cancers : La radiothérapie conformationnelle, Paris, Éditions Maloine, , 428 p. (ISBN 2-224-02811-3)
- Nascimento A. (2010), http://tel.archives-ouvertes.fr/docs/00/45/34/47/PDF/TheseAdelaideNascimentoRectoVerso.pdf Produire la santé, produire la sécurité : développer une culture collective de sécurité en radiothérapie], Thèse de doctorat en Ergonomie, CNAM, Paris (résumé)
Articles connexes
Liens externes
- Notice dans un dictionnaire ou une encyclopédie généraliste :
- Ressources relatives à la santé :
- (en) Medical Subject Headings
- (en + es) MedlinePlus
- (en) PatientLikeMe
- (no + nn + nb) Store medisinske leksikon
- (cs + sk) WikiSkripta
- Institut national du cancer, « Comprendre la radiothérapie », sur e-cancer.fr,