Signes cliniques de l'infection au VIH
Les signes cliniques de l'infection au VIH varient considérablement selon le stade de la maladie.
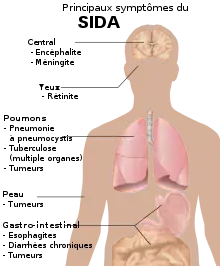
Dans son livre de 1994 Des Virus et des Hommes, le professeur Luc Montagnier indiquait que le SIDA n'a aucun symptôme spécifique constant.
Manifestations cliniques de la primo-infection (papillomavirus buccal)
Les symptômes de la primo-infection sont peu spécifiques. Ils apparaissent entre une à quatre semaines après la contamination, sous forme d’un syndrome pseudogrippal, ou mononucléosique. La fièvre est quasi constante, accompagnée de céphalées, de myalgies, d’asthénie. Les signes cutanéomuqueux associés sont une angine érythémateuse ou pseudomembraneuse comme dans la mononucléose infectieuse, et une éruption cutanée maculopapuleuse touchant essentiellement le tronc et la face. Peuvent s’y associer des ulcérations cutanéomuqueuses superficielles, surtout génitales et buccales.
Dans plus de la moitié des cas apparaissent au cours de la deuxième semaine des adénopathies multiples, cervicales, axillaires et inguinales. Des manifestations digestives à type de diarrhée avec douleurs abdominales sont présentes dans un tiers des cas.
La durée d’évolution d’une primo-infection est en moyenne de deux semaines. Le dépistage seul confirme l'atteinte par le VIH.
Manifestations cliniques aux autres stades
En l’absence de dépistage précoce et donc de traitement, tant prophylactique que curatif, de nombreux patients découvrent leur séropositivité au stade SIDA, à l’occasion de l'apparition d’une maladie opportuniste. La liste en est longue : atteintes pulmonaires, digestives, neurologiques, sarcome de Kaposi...
Les principales atteintes pulmonaires
L'atteinte pulmonaire est la 1re manifestation du SIDA dans plus de 50 % des cas et elle peut survenir ultérieurement dans près de 40 % des cas.
La fibroscopie avec lavage bronchoalvéolaire est un examen indispensable qui doit être réalisé dans les meilleures conditions pour le patient et sur un temps court d'hospitalisation (au mieux 48 heures). Cela permettra notamment d'éviter que le patient n'appréhende cet examen s'il doit être represcrit à l'occasion d'un autre épisode. Parfois, une biopsie pulmonaire est nécessaire.
La pneumonie à Pneumocystis carini
Elle représentait, dans les premières années de l'épidémie, 80 % des atteintes pulmonaires ; elle reste encore la maladie d'entrée dans le SIDA la plus fréquente (16 %). Ses symptômes sont les suivants : toux sèche, dyspnée croissante, fièvre fréquente rarement élevée, mais parfois c'est le seul signe. Les localisations extra-pulmonaires sont rares (ganglions, moelle osseuse, rate, foie).
Mycobactéries
M-tuberculosis (bacille de Koch) se rencontre surtout aux stades précoces, et plus fréquemment en France. En Europe, elle serait l'affection inaugurale dans 20 % des cas. La séroprévalence de la tuberculose chez les personnes séropositives est de plus de 100 fois plus élevée que dans la population générale. Il ne s'agit d'une réactivation que dans 30 % des cas. Elle peut donner parfois des formes extensives graves avec miliaires nodulaires diffuses.
De nombreux autres organes peuvent être atteints : notamment atteinte hépatique, splénique, médullaire, encéphalique, et surtout du tube digestif.
Elles se traduisent souvent par une forte fièvre, des troubles de l'absorption intestinale, une anémie chronique, une perte de poids, une diarrhée, des douleurs abdominales.
Elles peuvent provoquer des pneumopathies diffuses alvéolaires à un stade avancé de la maladie.
Biologie : anémie, neutropénie, Vitesse de sédimentation élevée, phosphatases alcalines élevées.
M-atypiques, et en particulier Mycobacterium avium complex (MAC), sont des témoins du déficit immunitaire. Elles seraient plus fréquentes quand les T4 sont inférieurs à 200 et surtout à 50/mm³ (5 %). Souvent les symptômes sont discrets : fièvre intermittente, sueurs nocturnes, anorexie, asthénie puis amaigrissement. Contrairement aux personnes non infectées par le VIH, les formes disséminées (foie, rate, moelle) sont fréquentes. Son diagnostic repose sur les hémocultures (quand le diagnostic est suspecté, la mise en route du traitement est débutée avant d'avoir reçu le résultat de ces hémocultures, car ces résultats ne sont souvent disponibles qu'après un délai d'un mois, en raison de la croissance lente des mycobactéries).
Le CMV
Il est souvent associé au Pneumocystis et peut provoquer des pneumopathies interstitielles.
Les pneumonies bactériennes
Elles sont 5 fois plus fréquentes que chez les sujets sains : les germes en cause sont, le plus souvent, le pneumocoque ou l'hémophilus. Elles surviennent souvent en association avec une atteinte ORL (les sinusites seraient plus fréquentes quand les T4 < 50/mm³ ou < 5 %).
Les causes parasitaires ou fongiques
Elles sont souvent découvertes fortuitement lors d'une fibroscopie. Il peut s'agir de toxoplasmose, de cryptococcose, de candidose, de cryptosporidiose, d'aspergillose (on le trouve notamment dans le cannabis), de coccidiodomycoses (survenant surtout quand les CD4 sont inférieurs à 100/mm³, avec des localisations extra-pulmonaires dans 15 % des cas - notamment méningées - responsables d'un pourcentage élevé de mortalité), d'histoplasmose (rare en France, dont le traitement repose sur l'itraconazole), de leishmanioses.
Le sarcome de Kaposi
Il s'agit de formes nodulaires et surtout avec des épanchements pleuraux ; parfois, il s'agit de formes sévères avec détresse respiratoire. Cette atteinte pulmonaire est devenue plus fréquente ces dernières années. Souvent le diagnostic de certitude ne peut être apporté que sur une biopsie faite au cours d'une fibroscopie bronchique. Il convient donc d'éliminer d'abord les autres causes d'infections bronchopulmonaire, comme pneumocystose, CMV. Parfois, on obtient au scanner des images évocatrices.
La pneumonie interstitielle lymphoïde chronique
Rare, elle fait suspecter le SIDA chez un enfant de moins de 13 ans et séropositif pour le VIH. Cliniquement il y a une dyspnée d'effort pouvant évoluer vers une détresse respiratoire. Sur la radiographie pulmonaire on décèle un syndrome interstitiel. Il n'y a pas de traitement spécifique, les symptômes sont soulagés par un traitement par corticoïdes[1].
Les sinusites
Elles sont plus fréquentes chez les personnes infectées par le VIH. Cette fréquence s'expliquerait par la fréquence accrue des phénomènes allergiques chez les personnes séropositives. Le plus souvent, il s'agit de germes banals ; dans les formes chroniques, le Pseudomonas aeruginosa est en cause.
Diagnostic
La radiographie pulmonaire peut parfois montrer des images évocatrices de pneumonie interstitielle diffuse disséminée, évocatrices de pneumocystose. Signalons un examen qui peut avoir un intérêt : il s'agit du rapport LDH/sodium (au-dessus de 2 et surtout de 3-4, il peut être le témoin d'une pneumocystose débutante).
La fibroscopie bronchique avec lavage alvéolaire est l'examen-clé qui permet le diagnostic dans plus de 90 % des cas. Dans certains cas, un 2e examen est nécessaire et, si le pronostic vital est en jeu, une biopsie pulmonaire à thorax ouvert peut être nécessaire. Les hémocultures sont nécessaires au diagnostic des mycobactéries atypiques.
Manifestations cutanéomuqueuses
Les manifestations cutanées mineures sont fréquentes.
La dermite séborrhéique
Elle serait un signe précoce de l'infection à VIH. Elle se traduit par une desquamation sur fond érythrosique parfois limitée au nez, front, cuir chevelu, parfois localisation thoracique et aux zones riches en glandes sébacées. Les récidives sont fréquentes. Il semblerait qu'un champignon (Mallassezia furfur) favorise cette dermite.
Sa fréquence est la suivante : 10 % chez les asymptomatiques, 40 % chez les ARC (AIDS-related complex)[Note 1], 45 à 80 % chez les SIDA.
Impétigo, folliculite, polydermite (staphylocoques, streptocoques). Les lésions eczématiformes avec tendance à l'impétiginisation sont fréquentes.
Candidoses buccales
Cette candidose est provoquée le plus souvent par le champignon Candida albicans, ce dernier se manifeste par un grand dépôt blanchâtre sur la langue et autre partie de la bouche, avec brûlure et goût dit "métallique" dans la bouche.
Dans le cadre d'une infection au VIH/SIDA, si la candidose n'est pas traitée, elle peut évoluer en candidose de l'œsophage.
Herpès buccal, génital ou péri anal
L’Human Herpes virus 8 (HHV8) appelé aussi KSHV (Kaposi’sarcoma associated herpes virus) est fortement incriminé dans la genèse de la MK-SIDA. Sa transmission semble être essentiellement sexuelle notamment féco-orale.
Le Molluscum contagiosum
Il se traduit par une papule de 5 mm de diamètre, ombiliquée, couleur peau saine, donnant l'impression d'une lentille posée sur la peau, localisée au visage. Son évolution se fait par poussées. Ce serait un signe de mauvais pronostic.
Les aphtes
Ils peuvent occasionner des ulcérations localisées au niveau de la cavité buccale, de l'œsophage mais aussi au niveau génital.
Le prurit et le prurigo
Le prurigo se traduit par l'apparition répétée de lésions rouges, surmontées d'une vésicule, souvent localisées au niveau des jambes. Il est souvent très prurigineux. Parfois, il est secondaire à une folliculite dont le traitement peut améliorer le prurigo. Parfois, il est secondaire à une parasitose intestinale (helminthiase) dont le diagnostic repose sur l'examen parasitologique des selles. Plus rarement, il peut survenir en cas de lymphome.
Ichtyose, hyperkératose
Il s’agit d’une dermatose qui ressemble à l’ichtyose mais qui apparaît à la naissance. Cette maladie est de nature héréditaire et sa transmission se fait suivant le mode autosomique dominant (il suffit que l’un des deux parents porte l’anomalie génétique pour que l’enfant ait la maladie) en ce qui concerne les ichtyoses s’accompagnant de bulles. Pour les autres variétés d’ichtyose vraie (variétés non bulleuses), la transmission se fait sur le mode autosomique récessif (il est nécessaire que les deux parents portent l’anomalie génétique pour que l’enfant ait la maladie).
Les dermatophytoses
Surtout aux stades ARC[Note 1] et SIDA, elles sont souvent associées aux mycoses. Le diagnostic se fait à l'examen direct.
Le terrain allergique
Il est plus fréquent chez le sujet infecté par le VIH que chez le sujet sain. Il est favorisé par la carence en vitamine E.
Les infections à papillomavirus
Elles peuvent être localisées au niveau du col de l'utérus, du vagin, de la vulve, du périnée, du canal anal, du pénis et de l'urètre.
Les cancers ano-génitaux
Notamment les lésions cancéreuses intraépithéliales du col de l'utérus, associés à des papillomavirus étant plus fréquents chez les personnes infectées par le virus VIH, le diagnostic de ces infections est très important.
Son diagnostic est confirmé par les frottis, la colposcopie ou l'anuscopie avec biopsies.
Préventivement, il importe que les femmes séropositives fassent régulièrement des frottis cervico-vaginaux de dépistage, au même titre que cela est conseillé pour toutes les femmes, mais avec une plus grande fréquence (tous les six mois).
Les manifestations cutanées majeures sont fréquentes.
La leucoplasie chevelue serait spécifique du VIH
Il s'agit d'excroissances blanches striées, sur le bord latéral de la langue. La cause en serait l'EBV ou l'HPV. Cette lésion est presque pathognomonique du VIH.
Le zona
Il survient chez 20 à 30 % des patients séropositifs, souvent picotements ou douleurs suivis d'une éruption de vésicules au niveau du torse, parfois très prurigineuses ou douloureuses. En cas de localisation au niveau des yeux, une consultation en ophtalmologie devra être prise en urgence. Parfois, les douleurs peuvent persister au-delà de la cicatrisation des vésicules. Les vésicules du zona peuvent être contaminantes pour les personnes, séropositives ou non, qui n'auraient jamais fait antérieurement de varicelle (5 % de la population) : ces deux infections sont déclenchées par le même virus.
La gingivite récidivante
- Avec ulcérations buccales et aphtoïdes d'origine virale ou bactérienne, elle serait de mauvais pronostic.
- Rappelons que chez certains patients (qu'ils soient d'ailleurs infectés ou non par le VIH), les mycoses sont favorisées par certains facteurs, et particulièrement médicamenteux.
C’est le cas des antibiotiques et des antiseptiques du carrefour aérodigestif (nez, gorge, etc.), ce qui nécessite d'éviter les prescriptions injustifiées de ces traitements (notamment par automédication).
- C’est le cas aussi de l'hyperglycémie : diabète, intolérance simple aux hydrates de carbone - voire l'absorption exagérée, transitoire, de certains sucres, des anémies ferriprives, de l'insuffisance thyroïdienne.
Rappelons que la sécheresse buccale occasionnée par la prise de somnifères, tranquillisants, neuroleptiques et atrophiniques peut favoriser chez certains patients les mycoses buccales et, secondairement, les localisations intestinales et rectales.
Signalons un fait important qui semble ne pas encore avoir été expliqué correctement : on a décrit chez des patients non séropositifs des cas sporadiques de chute de lymphocytes T4 à l'occasion d'une candidose virale sévère, ou d'une infection fongique par le cryptocoque, ou en cas d'altération de l'immunité cellulaire (sur des tests in vitro) à l'occasion d'une candidose cutanéomuqueuse chronique. Qu'en est-il dans le cadre de l'infection à VIH ? Une chute des T4 est-elle possible à l'occasion d'une mycose ? S'agit-il alors d'une cause (plus probablement) ou d'une conséquence ?
Rappelons à ce propos que le CMV peut occasionner une diminution des lymphocytes T4.
Le sarcome de Kaposi
Il s'agit d'une tumeur vasculaire qui a été découverte avant l'apparition de l'épidémie du SIDA. Chez les sujets non séropositifs, elle est rare, touchant souvent des patients de plus de 60 ans, donnant des localisations distales (membres inférieurs) avec une certaine fréquence en Europe de l’Est, Centrale, et sur le pourtour méditerranéen (populations d'origine juive), engageant rarement le pronostic vital.
En Afrique, il existe à l'état endémique, surtout en Afrique équatoriale (Zaïre, Ouganda, Kenya), et se manifeste de façon plus agressive, touchant une population plus jeune et avec des localisations viscérales et ganglionnaires.
Des sarcomes de Kaposi ont été décrits chez des patients transplantés recevant des traitements immunosuppresseurs. Ces formes sont à rapprocher de celles observées fréquemment en association avec des lymphomes.
La forme la plus fréquente actuellement est celle observée au cours du SIDA. Il est particulièrement fréquent chez les homosexuels (21 %), et plus rare chez les personnes des autres groupes "à risque" (moins de 3 %). 80 à 90 % des patients atteints sont homosexuels (quelques cas ont aussi été décrits chez des homosexuels non infectés par le VIH). Chez les femmes il est rare (3,5 %) ; cette fréquence est plus élevée en cas de partenaire bisexuel. Ce fut, au début de l'épidémie, la première manifestation du SIDA chez près de 40 % des homosexuels ; depuis 1989, sa prévalence comme signe inaugural du SIDA a diminué. Maintenant, il survient surtout à des stades plus avancés de la maladie, souvent chez des personnes ayant des CD4 inférieurs à 200/mm3, avec une plus grande fréquence des formes pulmonaires graves et des atteintes cutanées étendues avec œdèmes importants.
Plusieurs facteurs joueraient un rôle dans l'apparition du sarcome de Kaposi : l'herpès virus HHV8 (qui a été aussi décelé dans deux autres pathologies touchant les personnes séropositives : le lymphome BCBL et la maladie de Castelman), la protéine tat du VIH (qui agirait en synergie avec le bêta-FGF), des cytokines ou facteurs de croissance participant à la prolifération et à la différenciation cellulaire (dont l'activité serait stimulée par tat et qui sont synthétisées par les cellules du sarcome de Kaposi) comme le TNF alpha, l'interleukine 1, l'interleukine 6, le PDGF (Platelet Derived Growth Factor), le TGF bêta (Transforming Growth Factor), le bêta-FGF (Fibroblast Growth Factor Basic), l'oncostatin M. (retour de lien en 7.b.2.)
Symptômes du sarcome de Kaposi dans le cadre du SIDA :
- Souvent, il s'agit d'une forme localisée, peu extensive à son début, dans 30 % des cas : papule ou nodule infiltré rouge, violacé ou marron, évoluant vers des lésions en plaque parfois douloureuses.
Souvent localisée aux extrémités, notamment plante des pieds, au début, puis toutes les parties du corps. Les atteintes muqueuses, notamment du palais dans plus de 50 % des cas, peuvent être inaugurales. Souvent le diagnostic est évident : la biopsie cutanée permet d'apporter le diagnostic histologique de certitude.
Il existe des formes avec localisations viscérales multiples dans plus de 50 % des cas, souvent associées à d'autres affections opportunistes : notamment pulmonaires ou digestives ; dans les formes très évoluées on peut noter un lymphoœdème de la face ou des membres inférieurs.
Seules les formes pulmonaires, ou les exceptionnelles formes digestives hémorragiques, peuvent mettre en jeu le pronostic vital. Des complications dues à certains traitements peuvent mettre aussi en jeu le pronostic vital. Le pronostic est aussi parfois modifié en raison des troubles de l'alimentation, secondaires à des atteintes buccales parfois importantes.
L'aspect histologique est très spécifique : la biopsie montre une prolifération angiomateuse et fibroblastique (cellules fusiformes "spindle cells") entrecoupée de fentes vasculaires et de dépôts d'hémosidérine.
Les œsophagites
Elles peuvent être dues à des champignons, (candidose buccale puis œsophagienne), à des virus (herpès simplex-1 ou cytomégalovirus) ou plus rarement des mycobactéries.
Les diarrhées
Principalement infectieuses (salmonelles, shigelles, Clostridium difficile, mycobactérie aviaire) ou parasitaires (Cryptosporidium, Microsporidium), elles entraînent une perturbation importante de la qualité de vie par l’impériosité et le nombre de selles journalières. Leur retentissement sur l’hydratation et la nutrition du patient peut être important.
Les principales manifestations neurologiques
Les protéines du VIH présentent un tropisme particulier pour certaines cellules du système nerveux. La pénétration du virus est précoce. La principale cellule infectée est le macrophage. L'infection des neurones n'a pas pu être démontrée. La mort des neurones serait secondaire à plusieurs mécanismes, par l'intermédiaire des protéines gp120, tat et nef du VIH. La neurotoxicité de la gp120 se ferait directement, ou en amplifiant des mécanismes neurotoxiques : glutamate par l'intermédiaire des récepteurs NMDA (N-Méthyl-D-Aspartate), modification des concentrations intra-neuronales du calcium. D'autres facteurs, sécrétés par les macrophages infectés ou activés, interviendraient : Tumor Necrosis Factor, monoxyde d'azote, acide arachidonique, etc.
Devant tout symptôme neurologique ou neuropsychiatrique, un scanner encéphalique doit être prescrit et réalisé dans les 48 heures, une IRM peut être demandée. La ponction lombaire est parfois utile au diagnostic. L'électroencéphalographie (EEG), examen peu coûteux, permettrait de dépister des atteintes infra cliniques plusieurs mois — voire plusieurs années — avant la mise en évidence des anticorps de la sérologie (scanner normal) : soit anomalies ponctuelles de la toxoplasmose, soit signes de souffrance cérébrale diffuse des encéphalites. Plus d'1/3 des patients au stade SIDA présentent une affection opportuniste du système nerveux. Se rappeler qu'une fièvre avec des céphalées peut être soit un début de grippe, soit un début de toxoplasmose cérébrale. La toxoplasmose est la cause la plus fréquente des atteintes neurologiques, réalisant un aspect d'abcès cérébral le plus souvent multiple.
Les atteintes cérébrales focales
Elles peuvent se manifester par des céphalées, une atteinte motrice ou sensitive, des convulsions, une cécité, des troubles de la personnalité, une confusion, une désorientation - voire un coma.
Au scanner, on trouve une lésion en cocarde faite d'une lésion cerclée d'une couronne hyperdense prenant le contraste, entourée d'une hypodensité périphérique souvent importante et traduisant l'œdème. Cet aspect peut aussi se retrouver avec le cryptocoque, et le plus souvent avec le candida ou un lymphome nécrosé.
La présence d'anticorps antitoxoplasmique dans le LCR serait évocatrice.
La biopsie cérébrale est parfois proposée, mais dans le doute, un traitement doit être entrepris sans tarder.
Le traitement d'entretien à vie est nécessaire, car les rechutes sont constantes dès l'arrêt du traitement.
Le lymphome cérébral peut donner des symptômes proches des encéphalites : des pertes de mémoire, des troubles confusionnels, des changements de la personnalité, une paralysie partielle ; ainsi que céphalées, convulsions. Son diagnostic repose parfois sur le scanner et/ou l'IRM qui montrent la lésion sous forme d'une zone cérébrale prenant le contraste entourée d'un halo hypodense souvent modéré traduisant l'œdème. Le diagnostic différentiel avec la toxoplasmose est parfois difficile. La ponction lombaire et/ou la biopsie cérébrale sont parfois nécessaires pour affirmer avec certitude le diagnostic.
Les encéphalites
15 % à 30 % des personnes séropositives font une encéphalite : le plus souvent leurs CD4 sont inférieurs à 100/mm³.
Des sous-types de cellules monocytaires-macrophagiques, les monocytes exprimant les molécules de surface cellulaires CD14/CD16 et CD14/CD69, sont plus souvent rencontrés au stade SIDA, et surtout en cas d'encéphalites (Lancet, 1997, 349, 9053, 692) ; ces monocytes favoriseraient l'exposition des neurones à des facteurs toxiques à l'origine de certaines encéphalites. Concernant ces facteurs toxiques, l'oxyde nitrique pourrait jouer un rôle important : sa synthèse est huit fois plus élevée chez les personnes atteintes d'encéphalite, en comparaison avec les personnes séronégatives, et la gp41 du VIH, dont les taux sont plus élevés en cas d'encéphalite à VIH, peut accroître sa synthèse.
Parfois les signes cliniques sont peu évocateurs (par exemple, troubles minimes de la mémoire) : il ne faut donc pas hésiter à recourir à des examens complémentaires comme l'EEG (existe-t-il un ralentissement global ?) ou, mieux, comme le scanner et l'IRM. Parfois, les symptômes correspondent en fait à une dépression ; mais une dépression et une encéphalite peuvent aussi survenir simultanément.
Le CMV est la cause la plus fréquente (souvent d'évolution rapide) : ce peut être aussi l'herpès, ou les mycobactéries atypiques. Elles sont souvent d'apparition tardive, souvent précédées par d'autres affections opportunistes, et surviennent donc à un stade où le déficit immunitaire est majeur. L'encéphalite due au virus du zona, qui est rare, peut survenir à un stade précoce.
Elles se traduisent par un syndrome confusionnel aigu, souvent fébrile, avec des troubles mnésiques, une difficulté à la concentration, une lenteur d'idéation ; parfois, il y a des troubles de l'équilibre ou de la coordination des gestes, une faiblesse des membres inférieurs, une hyper-réflexie. Parfois, les troubles sont frustes, limités à la lenteur d'idéation (une impression que la pensée se ralentit), à des troubles cognitifs, des troubles de la mémoire qui s'installent très progressivement, une difficulté à la concentration. Parfois, la personne ne se rend pas compte de ses troubles (se désintéressant même de tout ce qui la concerne) et ce sont ses proches qui l'inciteront à en parler à son médecin. Dans les formes évolutives, la confusion mentale est sévère, avec impotence motrice et incontinence, et perte de son autonomie pour les actes de la vie quotidienne. Au scanner, on note une dilatation ventriculaire et une atrophie corticale.
L'encéphalite due à l'action directe du VIH (Aids Dementia Complex) donne des signes similaires.
La leucoencéphalite multifocale progressive, qui est une manifestation rare, est liée au JC papovavirus. Elle occasionne une démyélinisation (perte de la gaine des nerfs) de la substance blanche responsable de troubles du langage (aphasie), de troubles de la vision, de faiblesse d'un membre ou d'un côté du corps, de perte de la sensibilité d'un membre ou d'un côté du corps, de cécité unilatérale, d'ataxie. Au scanner, on note une hypodensité diffuse, à l'IRM, des lésions touchant la substance blanche. Les JC papovavirus peuvent être mis en évidence par PCR au niveau du LCR. Les traitements (cytosine arabinoside) sont peu efficaces : des études sont en cours avec le topotécan (un inhibiteur de la topoisomérase 1, qui est actif in vitro sur le virus JC). Bien que le pronostic ne soit pas bon, des rémissions spontanées ont été décrites.
Les méningites
Le Cryptococcus neoformans est le plus souvent en cause. Le syndrome méningé est souvent discret, avec souvent des céphalées intenses, caractéristiques quand elles sont frontaux-orbitaires et associées à des nausées et à des troubles de la vision. Parfois les signes sont limités, au début, à une fièvre, un amaigrissement et à une AEG. Parfois, les signes sont associés ou précédés par des lésions cutanées papuloérythémateuses pouvant devenir nodulaires, avec bordure érythémateuse ou croûteuse. Des localisations pulmonaires sont possibles et, dans les formes avancées, avec des disséminations à de nombreux organes. Au LCR, on note parfois une hyperleucocytose modérée, avec hyperprotéinorachie et hypoglycorachie ; mais souvent, la ponction lombaire est normale. Le diagnostic se fait à l'examen direct du LCR, et surtout aux cultures, et par la recherche dans le sang et le LCR de l'ag du cryptococcoque.
Les autres causes sont très rares : mycobactéries atypiques, tuberculose et listéria.
Les rétinites
Près de 70 % des patients atteints de SIDA présentent des nodules dysoriques ou nodules cotonneux à l'examen du fond d'œil, mais la plupart n'ont pas d'atteinte de la vision.
La rétinite à Cytomégalovirus (CMV) est la plus fréquente : elle apparaîtrait souvent quand le taux de lymphocyte T CD4 est inférieur à 50/mm³ ou à 5 %. Elle se traduit par une étroitesse et une irrégularité des vaisseaux rétiniens, l'apparition d'exsudats et d'hémorragies traduisant l'occlusion vasculaire. Les atteintes sont souvent récidivantes. Ces lésions peuvent évoluer vers la cécité. Les atteintes rétiniennes constituent 80 % des pathologies dues au VIH.
La choriorétinite due à Toxoplasma gondii est plus rare et d'apparition plus tardive.
Les infections à CMV sont fréquentes en cas de taux de lymphocyte T CD4 inférieurs à 50/mm³ : la localisation oculaire (rétinite) est la plus fréquente ; les localisations intestinales, œsophagiennes, pulmonaires, neurologiques (autres que rétinites), pancréatiques, thyroïdiennes, rénales, vésicales, hépatiques et au niveau des glandes surrénales sont plus rares. Une virémie à CMV positive prédit à 50 % une localisation du CMV dans les 6 mois. Si deux virémies sont positives, la survenue d'une localisation du CMV est hautement probable dans les 3 mois.
La myélite
La myélite se traduit par des paresthésies, puis des parésies (diminution de la force musculaire des deux membres inférieurs) associée à des signes sensitifs. Il y a souvent une spasticité ou une ataxie et, à un stade plus avancé, une incontinence urinaire. Parfois, une encéphalite subaiguë est associée.
Les neuropathies périphériques
L'infection par le VIH peut se traduire par une polynévrite sensitivo-motrice bilatérale et symétrique : d'abord troubles sensitifs à type de paresthésies (fourmillements) douloureuses, puis apparition de troubles moteurs avec amyotrophie.
Le cytomégalovirus peut toucher les nerfs périphériques, notamment les racines nerveuses, l'affection se traduisant par de fortes douleurs aux jambes, entraînant une faiblesse et un engourdissement s'étendant aux bras et au reste du corps, avec atteinte des fonctions rénales et intestinales. L'examen du liquide cérébrospinal est utile au diagnostic.
Certaines neuropathies périphériques sont secondaires à certains médicaments : surtout ddC, mais aussi D4T, DDI.
La syphilis
La maladie syphilitique est plus fréquente chez les séropositifs au VIH puisqu'il existe une augmentation du risque de transmission de maladies sexuellement transmissibles en même temps que le virus de l'immunodéficience.
Des cas de syphilis tertiaire, voire quaternaire, ont été décrits. Ces formes sont rares, mais l'atteinte neurologique est gravissime. Comme les lésions cutanées sont souvent absentes, le diagnostic repose avant tout sur la sérologie : TPHA, VDRL, FTAabs, FTA, IgM, TPI-Nelson qualitatif et quantitatif.
De plus, l'étude soigneuse de cette sérologie à l'aide des tableaux des titres en anticorps (Paris-Hamelin, Institut A. Fournier) permet d'éviter la prescription discutable d'un traitement dans le cas d'une cicatrice. Les tests sérologiques sont d'interprétation délicate chez les patients immunodéprimés.
Nous rappellerons les bases de l'interprétation de cette sérologie. En cas de syphilis primaire ou secondaire : toutes les réactions sont positives avec un TPI moyennement positif et des IgM fortement positives. Le traitement prescrit sera éventuellement renouvelé une fois ; néanmoins, on n'est pas sûr d'obtenir une négativisme totale, et ces anticorps ne sont pas protecteurs d'une réinfections. En cas de syphilis latente sérologique et de syphilis viscérale tardive : toutes les réactions sont positives, plus ou moins fortement ; la présence d'IgM signe une infection pas très ancienne et évolutive ; leur absence correspond à une infection ancienne stabilisée, mais qui ne protège pas le patient des accidents tertiaires et viscéraux.
En l'absence d'IgM, il faut différencier :
- une cicatrice où le TPI et VDRL sont négatifs ou faiblement positifs : ce qui correspond à une syphilis connue mais traitée insuffisamment ou tardivement - voire involontairement traitée ;
- une syphilis ancienne sérologique où, sans antécédents connus, le TPI est positif, le VDRL, le FTA-abs et le TPHA sont moyennement positifs : ce qui correspond à une infection jamais traitée réellement.
À l'occasion d'un déficit immunitaire quelconque et transitoire, cette forme peut évoluer vers un stade tertiaire, en l'absence d'un diagnostic biologique et d'un traitement approprié.
Notes et références
Notes
Références
- Le Sida déclaré, article sur www.doctissimo.fr.
- Luc Montagnier, Des Virus et des hommes, Odile Jacob, , 300 p.