Ventilation en pression positive continue
La ventilation en pression positive continue (PPC), ou en anglais CPAP (pour Continuous Positive Airway Pressure), est un mode d'assistance respiratoire permettant de traiter certains troubles respiratoires. Elle est notamment très couramment utilisée pour traiter le syndrome d'apnée du sommeil (SAS).
En 2014, plus de 828 000 patients bénéficient en France d’une assistance ventilatoire nocturne en pression positive continue[1].
Elle a également transformé la prise en charge de la maladie des membranes hyalines du prématuré et des formes graves de la tachypnée transitoire du nouveau-né en cas d'échec de la prévention en évitant ou en raccourcissant la phase où l'intubation est nécessaire[2].
Elle constitue le premier niveau de ventilation assistée dans les protocoles de traitement des complications respiratoires de la Covid-19 depuis 2021 améliorant le pronostic et diminuant le recours à l'intubation et à l'utilisation des respirateurs artificiels[3].
Elle fait partie des VNI (ventilations non invasives).
Invention de la ventilation en pression positive continue
En 1973, dans le service de réanimation du professeur Pierre Huguenard (1924-2006) à l'hôpital Henri-Mondor de Créteil sont hospitalisés trois des survivants du crash du vol Varig 820, accident dû à un feu en cabine. Chez ces patients, qui présentent une hypoxémie due à une atteinte sévère des poumons, l’intubation n’est pas indiquée. Pour leur assurer l'oxygénation, le docteur Georges Boussignac bricole un casque fait d’un sac en plastique transparent, avec une chambre à air de vélo d’enfants pour réaliser l'étanchéité autour du cou et des tuyaux immergés dans un bocal d’eau pour assurer une pression positive, l’étanchéité des différentes parties étant obtenue avec du sparadrap. Ce dispositif permet aux trois blessés de s’en sortir[4] - [5].
Par la suite, le docteur Boussignac parvient à mettre au point un dispositif de ventilation en pression positive continue utilisable dans les hôpitaux, dispositif qui sera produit par le groupe Vygon en 1991. Ce système sera utilisé dans des situations d’hypoxie non traumatique : le syndrome d'apnées du sommeil ou chez les patients atteints de la Covid-19 en service de réanimation[6].
Le docteur Boussignac, inventeur prolifique avec plus de 124 brevets, développera ensuite d’autres systèmes comme le tube RCP adapté à la prise en charge des accidents cardiaques ou le dispositif d’insufflation par flot continu d’oxygène (B-CARD pour Boussignac Cardiac Arrest Resuscitation Device)[4].
Rôle
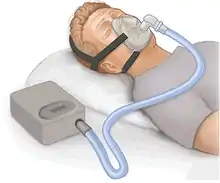
La ventilation en pression positive continue (PPC) maintient ouvertes à tous les stades du cycle respiratoire les voies aériennes supérieures. Elle semble aussi en partie efficace sur les apnées centrales.
L’application d’une PPC dans les voies aériennes supérieures empêche le collapsus du pharynx pendant le temps inspiratoire et expiratoire. La PPC agit donc comme une attelle pneumatique pharyngée et provoque une augmentation de la surface de section pharyngée. Dans la plupart des cas, le traitement doit être poursuivi pendant des années et tout arrêt, dès la première nuit, se solde par une récidive du SAS.
Il s'agit de traiter des patients qui présentent des pauses prolongées et répétées de la respiration pendant le sommeil (de dix secondes jusqu'à deux minutes). Ce dérèglement entraîne un sommeil incomplet (dû aux micro-réveils automatiques à chaque apnée), et donc une fatigue pendant la journée, et d'autre part, une diminution du taux d'oxygène dans le sang qui peut avoir des effets à long terme (notamment sur le système cardiaque). Ce syndrome se rencontre principalement dans la population âgée, ainsi que parmi les personnes souffrant de BPCO (bronchopneumopathie chronique obstructive) ou d'obésité. Le dispositif est aussi utilisé dans l'OAP (œdème aigu du poumon) cardiogénique si l'oxygénothérapie au masque est insuffisante.
Types d'appareil

La PPC peut être :
- simple, l'appareil délivrant le même niveau de pression lors des phases inspiratoires et expiratoires et ce durant toute la nuit. L’appareillage se compose d’un générateur de débit d’air, d’un système de tuyaux à basse résistance, d’un dispositif pour régler la pression d’air et d’un masque qui s’adapte au nez du patient ;
- avec relâchement de pression à l'expiration (différents modes, propres à chaque fabricant, sont disponibles : A-Flex, C-Flex et P-Flex (Respironics), EPR (ResMed), iSleep 20+ eAdapt (Breas), SoftPAP (Weinmann)) avec une réduction de pression au début de l'expiration afin de réduire la gêne expiratoire ;
- auto-pilotée par adaptation spontanée aux besoins de pressions au cours de la nuit variables : position de sommeil, stade du sommeil, réduction d’adaptation en début de traitement, médicaments ou alcool, etc.
- à double niveau de pression (S9 VPAP ResMed, BiPAP Respironics, iSleep 25 Breas) avec un appareil délivrant une pression moindre à l’expiration et plus forte à l'inspiration pour favoriser le confort respiratoire ;
- à double niveau de pression auto-pilotée (BiPAP Auto Respironics, S9 Auto 25 ResMed) les 2 pressions étant automatiquement ajustées au cours de la nuit selon les besoins du patient ;
- à trois niveaux de pression auto-pilotée (SOMNOvent Auto ST Weinmann), les 3 niveaux de pressions sont autopilotés au cours de la nuit afin de lever d'éventuelles obstructions et d'assurer une aide inspiratoire efficace en continu. Les 3 niveaux de pressions permettent une ventilation efficace avec des pressions moyennes plus basses de 2,1 hPa qu'une ventilation à 2 niveaux de pressions ;
- à double niveau de pression avec ventilation auto-asservie et aide inspiratoire variable en cas de besoin (S9 AutoSet CS ResMed, BiPAP Auto SV Respironics, SOMNOvent CR Weinmann) pour les patients souffrant d’apnées centrales et/ou mixtes, de respiration périodique et de respiration de Cheyne-Stockes, avec ou sans apnées obstructives (SAOS).
Il faut prendre en considération le problème de la PPC Autopilotée avec les apnées centrales : la montée en pression exige de limiter la pression haute[7].
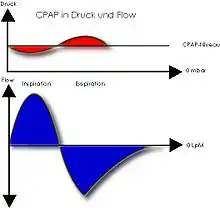
Caractéristiques des appareils
Ces appareils :
- délivrent des pressions de quatre à vingt cm H2O à des débits de 20 à 60 l min−1 ;
- pèsent de 1 à 2 kg ;
- ont un bruit qui varie de 25 à 30 dB ;
- ont des masques qui sont très variés, en silicone ou en gel avec dispositif de maintien : sangle, harnais… Il faut une « fuite calibrée » pour éliminer le CO2. Le calibrage des pressions de ventilation se fait au cours d’un deuxième enregistrement polysomnographique en débutant en début de nuit par des pressions faibles progressivement augmentées par paliers de quelques minutes pour faire disparaître les apnées, les hypopnées, les « événements respiratoires » et les ronflements.
Cette première nuit est importante car elle permet parfois un sommeil de qualité, vécu comme réparateur avec régression de la somnolence diurne, elle est un bon critère pronostic de compliance à la PPC.
Gestion automatique de la pression
On emploie également le terme de APAP (Automatic Positive Airway Pressure) qui est en fait un mode particulier de fonctionnement de l'appareil APAP (si cette fonctionnalité est présente) et qui permet un réglage automatique de la pression délivrée en fonction des évènements détectés par la machine, pour améliorer sensiblement la thérapie (diminution des apnées). Ces appareils sophistiqués permettent également de détecter des hypopnées ainsi que les ronflements, qui peuvent constituer un symptôme de l'apnée obstructive du sommeil.
Aide au diagnostic
Les appareils CPAP récents (c'est-à-dire à partir de 2009) sont dotés de connecteurs de carte mémoire, servant à sauvegarder les données accumulées par la machine pendant les périodes d'utilisation, et qui permettent aux médecins d'interpréter ces données pour adapter la thérapie de la manière la plus optimale.
Options
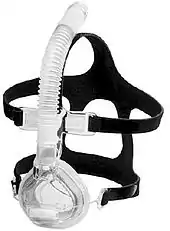
Le système se complète par l'utilisation d'un tube et d'un masque (oral, nasal, ou narinaire). De plus en plus souvent un humidificateur (intégré dans l'appareil, ou relié) est utilisé pour améliorer le confort du patient, notamment pour éviter le dessèchement des voies respiratoires. Mais ce dessèchement persiste parfois, malgré l'humidificateur.
On note l'existence d'un autre type de machine de respiration utilisée à domicile, les machines « bi-niveaux » (bi-levels), qui délivrent alternativement deux niveaux de pression, un pour la phase d'inspiration et un autre plus faible pour la phase d'expiration. Ils sont habituellement prescrits pour des problèmes d'apnées centrales (non obstructives) ou d'insuffisance respiratoire. Il existe également des appareils spécifiques à la médecine néo-natale.
Rappels
En juillet 2021, le constructeur Philips a engagé une procédure de rappel de ses appareils à pression positive continue et ventilateurs d’assistance respiratoire fabriqués avant le car ils utilisaient une mousse d'insonorisation en polyuréthane à base de polyester (PE-PUR) qui, en présence d'humidité, se dégradait en composés organiques volatils parmi lesquels du diéthylène glycol (DEG), des isomères de diaminotoluène (TDA) et des isomères de diisocyanate de toluène (TDI)[8] - [9]. Il ne faut surtout pas interrompre le traitement dont les bénéfices sont nettement supérieurs aux désagréments ou éventuels risques induits par ces composés organiques volatils.
Bénéfices
En 1981, le médecin australien Colin Sullivan marque l'entrée dans l'ère moderne en montrant l'efficacité de la ventilation par pression positive continue, imposant ce traitement comme la référence pour l'apnée du sommeil[10].
Les avantages principaux concernent l’amélioration de la vigilance diurne et de la qualité de vie[11] ; de plus certaines études font état d’une réduction de la mortalité et du nombre d'accidents cardiaques[12], d’une baisse des accidents de la route. L’amélioration de l’hypertension artérielle est controversée semblant modérée[13] - [14], voire absent en cas d'apnée du sommeil sans somnolence diurne[15].
Tolérance
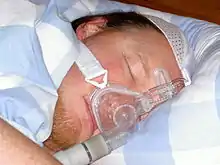
Le taux initial d’acceptation est de 70 à 80 %, avec un maintien à 80 % à distance[16] mais avec des durées d’utilisation variable (modules externes transmettant les données principales - tels que la pression efficace, le nombre d’événements par heure de traitement et le nombre d'heure d'utilisation par nuit - pour les appareils récents). L’observance dépend de la prise en charge et de l’information des patients, et en particulier de la gestion des effets secondaires mineurs de la PPC. L'acceptance du patient dépend de plusieurs facteurs ; elle est liée[7] :
- à l’état du patient : sévérité du SAS et de ses corollaires : somnolence, etc.
- au soignant : la mise en place en structure spécialisée, information du patient sur les maladies et risques, importance de l’implication du médecin prescripteur et du suivi médical, élimination des effets secondaires ;
- au prestataire : importance des premières visites et de leur fréquence ;
- à l'acceptation du conjoint même s'il semble que malgré le bruit, les conjoints s'y habituent relativement bien.
Les effets secondaires peuvent être mineurs :
- irritation cutanée par un masque inadapté ;
- rhinite voire obturation nasale (humidification chauffante) ;
- conjonctivites causée par une fuite d'air du masque vers un œil (bruit peu souvent évoqué).
ou plus importants :
- épistaxis (saignement de nez) ;
- pneumothorax ;
- troubles du rythme cardiaque.
Suivi
Il y a deux types de suivi[7] :
- suivi technique : visite ou appel dès les premiers jours (< 7 jours), puis visites adaptées à la tolérance et à la compliance, puis visites au minimum tous les ans ;
- suivi médical :
- consultation à 1 à 1,5 mois, puis à 3 à 6 mois, puis tous les ans. Consultations supplémentaires sans limite si tolérance ou compliance problématiques avec recherche de l'efficacité clinique, de l'existence d’effets secondaires,
- enregistrement de contrôle si persistance d’une somnolence ou récidive de la symptomatologie, ou si métiers à risque (chauffeur professionnel…) ou encore si SAS mixte avec contingent d’apnée centrale,
- après 1 à 2 ans : vérification de la persistance de l’indication et de l’efficacité du traitement.
Prise en charge par la sécurité sociale en France
Le coût est de 840 € par an en 2017. L'assurance maladie le prend en charge à 60 %. La prise en charge des patients par l’Assurance Maladie dépend du respect des indications médicales suivantes :
- lors de l’instauration du traitement[17] :
- un indice d’apnées/hypopnées (IAH) ≥ à 30/heure
- ou
- un indice d’apnées/hypopnées (IAH) < à 30 avec au moins 10 micro éveils/heure
- lors du renouvellement du traitement :
- une observance de 3 heures minimum chaque nuit, sur une période de 24 heures
- et
- une évaluation de l’efficacité clinique du traitement : échelle d’Epworth…
La Sécurité sociale pense qu'« il y a eu des abus. ». 30 % environ des patients renoncent au traitement à cause des contraintes d'utilisation. Aussi, un arrêté publié le [18], stipule que le patient « doit utiliser son appareil à PPC pendant au moins 84 heures et avoir une utilisation effective d'au moins trois heures par 24 heures pendant au moins 20 jours faute de quoi il ne sera plus remboursé[19] ».
Cependant, après avoir dans un premier temps suspendu l'arrêté conditionnant le remboursement des appareils de pression positive continue (PPC) à la bonne observance des patients le , le Conseil d'État a définitivement annulé ces arrêtés le [20] - [21].
En , les règles de remboursement et d'utilisation changent [22].
Notes et références
- « 830.000 Français sous ventilation à cause des apnées du sommeil », sur sante.lefigaro.fr, (consulté le )
- Arcangela Lattari Balest, « Syndrome de détresse respiratoire chez le nouveau-né : Maladie des membranes hyalines », sur Le manuel MSD, (consulté le ).
- B. Ben Dhia, F. Essafi et al., « Ventilation non invasive chez les patients atteints de pneumonie liée au COVID-19 : faisabilité et impact clinique », sur Elsevier emergency heailth collection, (consulté le ).
- Julia Tournet, Entretien #31 : Georges Boussignac, « tout mettre en œuvre pour trouver la solution », SecoursMag, 28 mai 2020. Page consultée le 6 juin 2020.
- Arnaud Thille, Boussignac nous a quitté…, Société de Réanimation de Langue Française, 4 juin 2020. Page consultée le 6 juin 2020.
- Jacques Hotton, COVID 19 : la CPAP BOUSSIGNAC ® à l’honneur, Club de l'histoire de l'anesthèsie et de la réanimation (CHAR), 18 avril 2020. Page consultée le 6 juin 2020.
- « Présentation sur l'obésité et les troubles du sommeil du professeur Merai », sur www.institutdenutrition.rns.tn (consulté le )
- Sommeil et Assistance respiratoire — Informations cliniques
- Liste des appareils concernés
- Michèle d'Anielo, Ronflements et apnée du sommeil, c'est fini !, Jouvence, , p. 58.
- (en) Giles TL, Lasserson TJ, Smith BH, White J, Wright J, Cates CJ, « Continuous positive airways pressure for obstructive sleep apnoea in adults » Cochrane Database Syst Rev. 2006;3:CD001106
- Khan SU, Duran CA, Rahman H et al. A metaanalysis of continuous positive airway pressure therapy in prevention of cardiovascular events in patients with obstructive sleep apnoea, European Heart Journal, 218;39:2291–2297
- (en) Haentjens P, Van Meerhaeghe A, Moscariello A. et al. « The impact of continuous positive airway pressure on blood pressure in patients with obstructive sleep apnea syndrome » Arch Intern Med. 2007;167:757-764
- (en) Marin JM, Agusti A, Villar I. et al. « Association between treated and untreated obstructive sleep apnea and risk of hypertension » JAMA 2012;307:joc1200042169-2176
- (en) Barbé F, Durán-Cantolla J, Sánchez-de-la-Torre M. et al. « Effect of continuous positive airway pressure on the incidence of hypertension and cardiovascular events in nonsleepy patients with obstructive sleep apnea: a randomized controlled trial » JAMA 2012;307:joc1200162161-2168
- Greenstone M, Hack M, Obstructive sleep apnoea, BMJ, 2014;348:g3745
- Ameli.fr
- LégiFrance texte intégral de l'arrêté du 16 janvier 2013
- L'express le l-apnee-du-sommeil-les-patients-en-colere
- « Ordonnance du 14 février 2014, Union nationale des associations de santé à domicile et autres », sur www.conseil-etat.fr (consulté le )
- « Apnée du sommeil », sur www.conseil-etat.fr (consulté le )
- « Sécurité Sociale : Modifications de la prescriptions des PPC », PCSS
Voir aussi
Articles connexes
Bibliographie
- Fédération Antadir, Apnées du sommeil, guide à l'usage des patients et de leur entourage, Montreuil, Bash, , 15 p., broché (ISBN 978-2-84504-081-6)

- (en) Nicoline Ambrosino et Roger S. Goldstein, Ventilatory Support for Chronic Respiratory Failure, New York, CRC Press Inc, , 640 p., relié (ISBN 978-0-8493-8498-1 et 0-8493-8498-2)
- Emmanuel Weitzenblum et Jean-Louis Racineux, Syndrome d'apnées obstructives du sommeil, Éditions Masson, , 274 p., broché (ISBN 978-2-294-01529-8)

- Bernard Fleury et Chantal Hausser-Hauw, Ronflements et apnées du sommeil, Odile Jacob, , 164 p., poche (ISBN 978-2-7381-1477-8)