| Causes | Dermatophyte |
|---|
| Médicament | Griseofulvin |
|---|---|
| Spécialité | Infectiologie et dermatologie |
Les dermatophytoses (ou dermatophyties ou dermatomycoses) sont des mycoses (infections de la peau ou des phanères dues à des champignons microscopiques filamenteux : les dermatophytes qui appartiennent à 3 genres, Trichophyton, Microsporum et Epidermophyton)[1]. La teigne en est l'une des nombreuses formes. Au début du XXIe siècle Trichophyton rubrum est le premier responsable de mycoses à dermatophytes dans le monde[2].
Ces champignons sont « kératinophiles », c'est-à-dire qu'ils se nourrissent de la kératine qui est la protéine fibreuse constituant la couche cornée de la peau, des poils (cheveux chez l'Homme) et des ongles (ou griffes chez l'animal). Ce sont toujours des pathogènes (ils sont absents de la flore commensale permanente ou transitoire de la peau). Les dermatophytes attaquent la peau et des phanères mais respectent toujours les muqueuses alors que les levures (Candida albicans le plus souvent) provoquent des candidoses pouvant indifféremment affecter la peau et les muqueuses[2].
Sommaire
Ecoépidémiologie
Les dermatophytoses sont souvent zoonotiques et pourraient être confrontées à des phénomènes d'antibiorésistance, ce qui, dans le contexte d'une mondialisation des transports, invite à développer la veille épidémiologique et des approches de type One health associant à la fois des stratégies vétérinaires et de médecine humaine, notamment car les chats, chiens et rongeurs (commensaux de l'Homme) sont des porteurs fréquents de spores.
Au début du XXIe siècle, les spécialistes jugent « alarmant » le nombre croissant de cas d'onychomycose chez les enfants (le plus souvent dus à T. rubrum)[2]. Des cas dus aux dermatophytes anthropophiles T. violaceum, T. tonsurans semblent aussi en développement notamment dans certains clubs de sports où les microtraumatismes de la peau (sur les tatamis ou autres substrats par exemple) pourraient contribuer à diffuser les infections (“tinea gladiatorum capitis et corporis”)[2]. M. audouinii (en) cause encore de petites épidémies de teignes (tinea corporis, tinea capitis) dans les écoles et jardins d'enfants[2].
Il a été constaté que les zébus Gudali résistent aux dermatophytoses qui touchent d'autres bovins élevés dans la même région, mais cette résistance n'a pas encore fait l'objet de recherche.
Chez l'être humain
Une étude récente a montré que la transmission interhumaine de dermatophytes (avec parfois des infections multiples) est courante - au sein du foyer domestique notamment - pour les mycoses du pied (tinea pedis) et de l'ongle (onychomycose) et que T. rubrum a une tendance plus élevée à la propagation avec un risque de contagion plus ou moins élevé selon les souches ; dans les cas de tinea pedis et d'onychomycose, une association avec la desquamation plantaire et une décoloration de la plaque unguéale a été montrée[2].
Formes cliniques
Teignes
Les teignes sont des lésions du cuir chevelu et des cheveux ou de la peau.
- Teignes tondantes sèches
provoquent des plaques d'alopécie sur le cuir chevelu. Le bulbe du cheveu n'est pas atteint et les cheveux sont cassés courts à quelques millimètres. Elles touchent surtout les enfants avec une guérison spontanée après la puberté. Il en existe deux sortes :- les teignes tondantes sèches microsporiques. La plus fréquente est due à M. canis. Il existe une forme d'Extrême-Orient due à M. ferrugineum. Les plaques sont peu nombreuses (1 à 4) et de grandes tailles (4 à 7 cm),
- les teignes tondantes sèches trichophytiques, très contagieuses. Les plaques sont beaucoup plus nombreuses et plus petites (5 mm). Le cheveu est cassé plus court.
- Teignes faviques
dues à T. schoenleini, anthropophile, chez l'enfant et l'adulte, cosmopolite mais de plus en plus rare en France. La teigne favique, ou favus, débute par une tâche érythémato-squameuse et évolue après des mois vers des plaques croûteuses et un godet favique de quelques millimètres, centré par un cheveu. La fusion de plusieurs godets réalise une croûte favique. Lorsque les cheveux tombent, ils forment une plaque d'alopécie définitive. Le favus ne guérit pas sans traitement. Cette maladie touche le cuir chevelu, mais parfois le visage[3] et d'autres régions du corps, avec des lésions « en godets ».
- Teignes suppurées
ou kérions de Celse. Rencontrées chez l'adulte et l'enfant, dues à des dermatophytes anthropo-zoophiles : T. mentagrophytes et T. verrucosum. Les kérions atteignent le cuir chevelu et les zones pileuses (notamment la barbe ou la moustache). Les cheveux ou les poils tombent mais repoussent.
Épidermophyties
Ce sont des atteintes de la peau glabre :
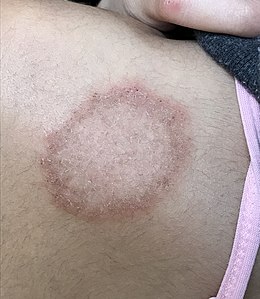
- herpès circiné (ringworm)
C'est l'épidermophytie la plus fréquente de l'adulte et de l'enfant. La tache est érythémato-squameuse et s'étend excentriquement, la zone centrale devenant plus claire et cicatricielle, la périphérie étant rouge, squameuse ou vésiculaire[4]. Unique ou multiples. Il existe des formes cliniques trompeuses. Cette tache peut être de forme moins arrondie en cas de traitement antérieur par corticoïdes locaux qui font flamber le développement du champignon. Contrairement à ce que son nom peut laisser penser, l'herpès circiné n'a rien à voir avec le virus de l'herpès (Herpes simplex virus) ; - l'intertrigo inguinal (parfois dénommé eczéma marginé de Hebra)
C'est une atteinte du pli inguinal (l'aine), d'aspect comparable à un herpès circiné, se présentant comme une éruption fongique. Cette affection touche en particulier l'adulte de sexe masculin. Il se manifeste par des cercles sur la peau comme un anneau et provoque une rougeur de la peau dû à l'irritation. L'intertrigo inguinal classique affecte le haut intérieur des cuisses, l'aine et la partie inférieure des fesses. Seuls les organes génitaux ne sont pas touchés ; - pied d'athlète (ou intertrigo inter-orteils - c'est-à-dire « entre les plis des espaces inter-orteils »)
Cette zone topographique souvent négligée n'est pas à prendre à la légère. En effet, il faut savoir que les dermatophytes aiment les lieux, chauds, humides et sombres. La plupart du temps, le séchage entre les orteils est totalement oublié, or l'humidité associée à la chaleur du pied et au confinement dans la chaussure en font un bouillon de culture. L'atteinte primaire est souvent ignorée. Elle commence par une légère desquamation non douloureuse, puis progressivement devient prurigineuse, le stade final est la fissuration de l'espace interdigital qui est douloureuse et dont la principale complication est l'infection. (À ce moment, le grattage peut être la cause d'une contamination au reste du corps). Ce foyer d'infection est d'ailleurs la cause principale des onychomycoses. Il faut donc toujours penser à traiter la plante du pied et les espaces interdigitaux pour ne pas risquer une re-contamination ultérieure.
Il faut être extrêmement prudent en cas de terrain diabétique, artéritique, d'insuffisance veineuse chronique, ou en post-opératoire car les complications sont nombreuses: lymphangite, érysipèle, septicémie, nécroses des orteils.
Les mycoses des pieds sont l'une des infections les plus courantes des pieds (10 % de la population française est atteinte d'une onychomycose).
Atteintes unguéales
L'onychomycose est une lésion qui débute par une atteinte du bord libre de l'ongle, par une tache jaunâtre/ocre, d'extension lente. Elle commence habituellement par le bord latéral de l'ongle, puis donne ce que l'on appelle des fusées dermatophytiques (sorte de flèches allant du bord libre vers la matrice). Une fois la tablette unguéale entièrement atteinte, le stade final est l'onychodystrophie totale. Les onychomycoses n'évoluent jamais vers la guérison spontanée.
Dermatophyties
Ce sont des manifestations allergiques à distance du foyer infectieux. L'aspect est celui d'une dyshidrose, mais peut aussi ressembler à un herpès circiné, bien que l'on ne retrouve aucun dermatophyte à cet endroit (lésion appelé aussi mycétide).
Diagnostic
Le diagnostic et le traitement doivent être précis pour éviter des surcoûts et du temps perdu.
En cas de suspicion de mycose, le prélèvement doit être systématique pour éliminer les diagnostics différentiels fréquents : traumatiques (beaucoup d'ongles de pied peuvent ressembler à s'y méprendre à une mycose et sont pourtant dus à des conflits avec le chaussant, l'avis d'un pédicure-podologue peut préciser ce diagnostic), psoriasis, problèmes vasculaires (en cas d'artérite, les ongles sont moins bien vascularisés et peuvent se décoller)… Le prélèvement mycologique doit être effectué par du personnel qualifié (biologiste, technicien de laboratoire). Un bon prélèvement permettra un traitement efficace. Le prélèvement doit être réalisé à distance de tout traitement antifongique (le traitement, s'il a été commencé doit avoir été arrêté au minimum 1 à 2 mois avant le prélèvement). Pour une atteinte cutanée, le biologiste doit gratter les squames afin de les analyser (examen direct et culture). Pour une atteinte des ongles, le biologiste doit prélever à la limite de l'ongle sain, en effet, c'est à cet endroit uniquement que le champignon pourra être trouvé. Le résultat est délivré 3 à 5 semaines après prélèvement.
Le diagnostic se fait après prélèvement(s), examen microscopique et cultures.
Traitement
La griséofulvine a été utilisée dans le traitement des onychomycoses à dermatophytes (ongles), sur des durées de 6 à 18 mois avec des résultats décevants et de fréquentes rechutes. Les nouveaux antifongiques sont préférés à l'heure actuelle dans cette indication particulière surtout en cas d'atteinte des orteils.
Pour beaucoup d'auteurs, la griséofulvine reste le traitement de choix des teignes. Les doses utilisées varient de 15 à 20 mg/kg/j chez l'enfant pendant 6 à 8 semaines pour la forme micronisée. Les études contrôlées font état de succès cliniques variant de 80 à 90%. La griséofulvine est bien tolérée surtout chez l'enfant. La majorité des effets secondaires sont bénins : céphalées, troubles gastro-intestinaux, éruptions cutanées. Les interactions médicamenteuses concernent principalement le phénobarbital, les anticoagulants et les contraceptifs oraux.[5]
La griséofulvine est peu onéreuse et fongistatique sur les dermatophytes. La dose quotidienne est de 1 g chez l’adulte et 10–20 mg·kg·j-1 chez l’enfant. C’est le seul antifongique per os ayant une autorisation de mise sur le marché et une présentation adaptée aux enfants. Elle peut être photosensibilisante. Elle présente de nombreuses interactions médicamenteuses.
Les principales substances utilisées sont :
- la terbinafine (Lamisil)[6]
- les dérivés azolés (fluconazole[6])
- l'itraconazole[6].
Notes et références
- Feuilhade de Chauvin M, Lacroix Cl., « Dermatophyties », Maladies, sur www.therapeutique-dermatologique.org, (consulté le )
- Pietro Nenoff, Constanze Krüger, Gabriele Ginter-Hanselmayer, Hans-Jürgen Tietz (2014) Mycology – an update. Part 1: Dermatomycoses: Causative agents, epidemiology and pathogenesis
- Exemple d'un favus du visage sur moulage ancien : [1] (Collection des moulages de l'hôpital Saint-Louis.)
- Exemples d'herpès circiné sur moulage ancien : [2] [3] (Collection des moulages de l'hôpital Saint-Louis).
- Elsevier Masson, « Griséofulvine », sur EM-Consulte (consulté le )
- (en) Acharya KM, Mukhopadhyay A, Thakur RK, Mehta T, Bhuptani N, Patel R, « Itraconazole versus griseofulvine in the treatment of tinea corporis and tinea cruris », Indian Journal of Dermatology, Venereology, and Leprology, vol. 61, no 4, , p. 209 (PMID , lire en ligne, consulté le )
Voir aussi
Articles connexes
- Mycose
- Dermatophyte
- Teigne (maladie) | Herpès circiné | Mycose de la peau glabre | Intertrigo interdigito-plantaire | onychomycose
- One health
Liens externes
- Histoire médicale. Feulard, Henri. - Teignes et teigneux. Histoire médicale. Hygiène publique. Thèse de médecine de Paris n° 193, 1886.
Bibliographie
- Pietro Nenoff, Constanze Krüger, Gabriele Ginter-Hanselmayer & Hans-Jürgen Tietz (2014) Mycology – an update. Part 1: Dermatomycoses: Causative agents, epidemiology and pathogenesis