Électrocardiographie
L'électrocardiographie (ECG) est une représentation graphique de l'activité électrique du cœur. Cette activité électrique est liée aux variations de potentiel électrique des cellules spécialisées dans la contraction (myocytes) et des cellules spécialisées dans l'automatisme et la conduction des influx. Elle est recueillie par des électrodes à la surface de la peau.
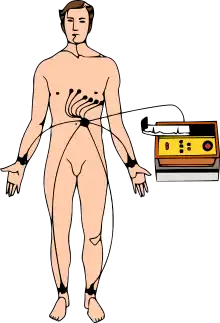
L'électrocardiogramme est le tracé papier de l'activité électrique dans le cœur. L'électrocardiographe est l'appareil permettant de faire un électrocardiogramme. L'électrocardioscope, ou scope, est un appareil affichant le tracé sur un écran.
C'est un examen rapide ne prenant que quelques minutes, indolore et non invasif, dénué de tout danger. Il peut être fait en cabinet de médecin, à l'hôpital, voire à domicile. Son interprétation reste cependant complexe et requiert une analyse méthodique et une certaine expérience du clinicien. Il permet de mettre en évidence diverses anomalies cardiaques et a une place importante dans les examens diagnostiques en cardiologie, comme pour la maladie coronarienne.
Histoire de l'électrocardiographie

Les courants électriques qui circulent dans le cœur entraînent des potentiels électriques et sont les responsables de l'activité musculaire cardiaque. Ces potentiels électriques sont connus depuis les travaux de Carlo Matteucci en 1842. Les premières expérimentations sont réalisées en 1878 par John Burden Sanderson et Frederick Page qui détectent à l'aide d'un électromètre capillaire les phases QRS et T. En 1887 le premier électrocardiogramme humain est publié par Augustus D. Waller. En 1895 Willem Einthoven met en évidence les cinq déflexions P, Q, R, S et T[1], il utilise le galvanomètre à cordes en 1901 et publie les premières classifications d'électrocardiogrammes pathologiques en 1906. Il obtiendra en 1924 un prix Nobel pour ses travaux sur l'électrocardiographie. Les dérivations précordiales sont utilisées pour le diagnostic médical à partir de 1932 et les dérivations frontales unipolaires à partir de 1942, ce qui permet à Emanuel Goldberger de réaliser le premier tracé sur 12 voies.
C'est une conférence internationale transatlantique qui a fixé en 1938 la position des dérivations précordiales V1 à V6[2].
Aujourd'hui l'électrocardiographie est une technique relativement peu coûteuse, permettant à l'aide d'un examen indolore et sans danger, de surveiller l'appareil cardio-circulatoire, notamment pour la détection des troubles du rythme et la prévention de l'infarctus du myocarde.
L'électrocardiographe

Le signal électrique détecté est de l'ordre du millivolt. La précision temporelle nécessaire est inférieure à 0,5 ms (ordre de grandeur de la durée d'un spike de stimulateur cardiaque.)
Les appareils étaient, jusqu'à une époque récente analogiques. Les plus récents sont numériques. La fréquence d'échantillonnage atteint près de 15 kHz[3].
Un filtrage numérique permet d'éliminer les signaux de hautes fréquences secondaires à l'activité musculaire autre que cardiaque et aux interférences des appareils électriques. Un filtre basse fréquence permet de diminuer les ondulations de la ligne de base secondaire à la respiration.
La qualité du signal peut être améliorée par le moyennage de plusieurs complexes, mais cette fonction entraîne des artéfacts en cas d'irrégularités du rythme cardiaque ou d'extrasystoles, surtout ventriculaire. Cette technique de moyennage est particulièrement employée sur les appareils adaptés aux épreuves d'effort où le tracé est fortement artéfacté par le patient en mouvement.
Le tracé numérique peut être ensuite stocké sur un support informatique. La norme SCP-ECG tend à se développer. La norme DICOM (utilisée en imagerie médicale) permet également de stocker des données de type oscillogramme dont des ECG[4] - [5].
De nombreux dispositifs sont accompagnés d'un logiciel d'interprétation des tracés. Ce dernier reste cependant peu fiable et ne peut se substituer à l'avis d'un professionnel[6].
Les douze dérivations
L'ECG à 12 dérivations a été standardisé par une convention internationale[7]. Elles permettent d'avoir une idée tridimensionnelle de l'activité électrique du cœur.

Six dérivations frontales
- DI : mesure bipolaire entre bras droit(-) et bras gauche(+).
- DII : mesure bipolaire entre bras droit(-) et jambe gauche(+).
- DIII : mesure bipolaire entre bras gauche(-) et jambe gauche(+).
La lettre D pour dérivation n'est pas en usage dans les pays anglo-saxons qui les appellent tout simplement I, II et III.
- aVR : mesure unipolaire sur le bras droit.
- aVL : mesure unipolaire sur le bras gauche.
- aVF : mesure unipolaire sur la jambe gauche.
La lettre « a » signifie « augmentée ».
DI, DII, et DIII décrivent le triangle d'Einthoven, et on peut calculer la valeur de toutes ces dérivations à partir du signal de deux d'entre elles. Par exemple, si on connaît les valeurs de (DI) et (DII) : Énoncé de la Théorie d'Einthoven : le cœur se trouve au centre d'un triangle équilatéral formé par les membres supérieurs et la racine de la cuisse gauche.
Ces équations expliquent que les électrocardiogrammes numériques n'enregistrent plus en réalité que 2 dérivations et restituent les 4 autres à partir de celles-ci par simple calcul.
Six dérivations précordiales
- V1 : 4e espace intercostal droit, bord droit du sternum (parasternal).
- V2 : 4e espace intercostal gauche, bord gauche du sternum (parasternal).
- V3 : à mi-chemin entre V2 et V4.
- V4 : 5e espace intercostal gauche, sur la ligne médioclaviculaire.
- V5 : même horizontale que V4, ligne axillaire antérieure.
- V6 : même horizontale que V4, ligne axillaire moyenne.
Autres dérivations
Elles sont faites dans certains cas pour affiner, par exemple, le diagnostic topographique d'un infarctus du myocarde[8].
- V7 : même horizontale que V4, ligne axillaire postérieure.
- V8 : même horizontale que V4, sous la pointe de la scapula (omoplate).
- V9 : même horizontale que V4, à mi-distance entre V8 et les épineuses postérieures.
- V3R, symétrique de V3 par rapport à la ligne médiane.
- V4R, symétrique de V4 par rapport à la ligne médiane.
- VE, au niveau de la xiphoïde sternale.
L'axe électrique du cœur


C’est l’angle du champ électrique généré par les cellules cardiaques lors de l'activation ventriculaire. On assimile ce champ à un vecteur unique dans le plan frontal. L’axe se mesure par la comparaison des amplitudes (idéalement des surfaces) respectives du segment QRS (positivité – négativité) dans les dérivations frontales. La plus grande positivité du QRS (onde R) donne une bonne idée de l’axe du cœur. Comme la dépolarisation physiologique se fait du nœud AV vers la pointe des ventricules, l'axe moyen du cœur est situé entre 30 et 60° mais il peut être normal entre −30° et +100°. On parle de déviation axiale gauche au-delà de −30° et de déviation axiale droite au-delà de +100°. Dans certaines configurations, l'axe électrique n’est mesurable car situé dans un plan perpendiculaire au plan frontal, ceci n'est pas un signe de tracé pathologique. L'axe électrique du cœur dans le plan horizontal est nettement moins utilisé en pratique. Un axe anormal peut être le signe de perturbations dans la séquence d'activation des ventricules ou même de dommages cellulaires.
Axe droit. Axe du cœur entre +90 et +120° (surface du QRS en D3 > D2, en VF comparable à D3, négative en VR). Cette angulation est physiologique chez l'enfant et chez le sujet longiligne, il est anormal en cas de surcharge ventriculaire droite (comme lors d'un cœur pulmonaire aigu ou chronique ou d'un rétrécissement mitral).
Axe gauche. Axe du cœur entre +30 et −30° (surface du QRS en D1 > D2, en VL comparable à D2, presque isoélectrique en VF). Cette angulation est physiologique chez l'adulte de plus de 50 ans et chez l'obèse, il est pathologique en cas de surcharge ventriculaire gauche (comme dans l'hypertension artérielle, la maladie valvulaire aortique, l'insuffisance mitrale).
Axe hyperdroit. Axe du cœur > 120° (surface du QRS en D3 > D2, négative en D1 et positive en VR). Cette angulation est toujours pathologique et peut évoquer une cardiopathie congénitale, un hémibloc postérieur gauche au-delà de 100° ou une surcharge ventriculaire droite.
Axe hypergauche. Axe du cœur < −30° (surface du QRS positive en D1 et négative en D2-D3). Cette angulation évoque une surcharge ventriculaire gauche ou un hémibloc antérieur gauche au-delà de −45°.
Axe indifférent. Axe du cœur moyen, entre +30 et +60° (surface du QRS en D2 > D1 > D3, positive en VL, en D1 comparable à VF), qui est physiologique.
Axe dans le no man’s land. Axe situé dans le no man’s land (180-270°). S’il n’y a pas erreur dans la position des électrodes, un tel axe évoque une origine ventriculaire des QRS en faveur d’une tachycardie ventriculaire. Il traduit une activation de la pointe du cœur vers la base et donc le contraire de ce qui se produit en cas d’activation via le faisceau de His.
Axe perpendiculaire. Axe du cœur incalculable car perpendiculaire au plan frontal (tous les QRS ont sensiblement la même amplitude et la même morphologie). Cet aspect est secondaire à une bascule du cœur vers le plan sagittal.
Axe vertical. Axe du cœur entre 60 et 90° (surface du QRS en D2 > D3 > D1, négative en VL, et en D2 comparable à VF), physiologique chez l'adolescent ou le sujet longiligne. Chez le patient plus âgé ou obèse, il peut évoquer une surcharge cardiaque droite.
Utilisation médicale de l'ECG
Qu'est ce qu'un bon ECG ?

Il doit comporter :
- les 12 dérivations comportant quelques complexes, ainsi qu'un tracé plus long d'au moins une dérivation, permettant de bien visualiser le rythme cardiaque ;
- l'identité du patient ;
- la date et l'heure du tracé, et éventuellement, les circonstances de ce dernier (systématique, douleur, palpitations…) ;
- un calibrage correct : étalonnage de la vitesse de déroulement du papier de 25 mm/s et étalonnage en amplitude de 1 cm/mV. Ces deux informations sont systématiquement reportés sur le tracé, et l'étalonnage en amplitude est prouvé par un signal de calibration visible sur le tracé. Un bon étalonnage est indispensable à l'analyse du tracé. L'unité Ashmann est définie par 0,1 mV égale 0,04 s, qui correspond à un carré de 1 mm de côté. Toute modification d'étalonnage modifie l'amplitude des déflexions et rend l'ECG ininterprétable au regard des références classiquement utilisées.
Le tracé doit être par ailleurs indemne le plus possible de parasites électriques sur l'ensemble des dérivations et avec une ligne de base rectiligne (et non ondulante).
Une recherche d'une malposition des électrodes doit être effectué. L'onde P doit être négative en aVR et positive en D1, D2 et V6. De plus les complexes QRS doivent avoir une morphologie et une amplitude progressant de façon harmonieuse dans les dérivations précordiales.
Bases de l'interprétation d'un ECG
La lecture et l'interprétation d'un ECG requièrent une grande habitude qui ne peut être acquise par le médecin que par une pratique régulière. Il existe des logiciels livrés avec certains électrocardiographes pouvant aider au diagnostic, mais ils ne peuvent se substituer au médecin.
Un ECG normal n'élimine en aucun cas une maladie du cœur. Un ECG anormal peut être également tout à fait anodin. Le médecin ne se sert de cet examen que comme un outil parmi d'autres, permettant d'apporter des arguments pour étayer son diagnostic.
Après les contrôles cités précédemment sur l'interprétabilité du tracé, l'analyse de l'ECG se poursuit par l'étude du rythme et de la fréquence cardiaque (nombre de QRS par unité de temps) :
Un rythme cardiaque normal est un rythme dit « sinusal » : l'activité cardiaque sous contrôle du nœud sinusal se caractérise par :
- un rythme régulier avec un espace R-R constant ;
- la présence d'une onde P avant chaque QRS et d'un QRS après chaque onde P ;
- des ondes P d'axe et de morphologie normales ;
- un intervalle PR constant.
Si le rythme est régulier, on peut déterminer la fréquence cardiaque qui est égale à l'inverse de l'intervalle R-R (multipliée par 60, pour être exprimée en nombre de pulsations par minute). En pratique, on peut la déterminer en divisant 300 par le nombre de petits carrés de 5 mm séparant deux complexes QRS ; la mémorisation de la séquence « 300, 150, 100, 75, 60, 50 » permet ainsi une estimation rapide de la fréquence, par exemple s'il y a 2 carrés entre 2 QRS la fréquence est de 150 battements par minute, s'il y a 4 carrés elle est de 75, s'il y a 6 carrés elle est de 50[9] - [10].
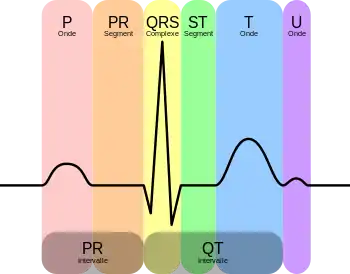
Le tracé électrique comporte plusieurs accidents répétitifs appelés « ondes », et différents intervalles entre ces ondes. Les principales mesures à effectuer lors de l'analyse d'un ECG sont celles de l'onde P, de l'espace PR, du complexe QRS, du délai d'inscription de la déflexion intrinsécoïde, du point J, de l'espace QT, du segment ST et enfin de l'onde T.
- L'onde P correspond à la dépolarisation (et la contraction) des oreillettes, droite et gauche. On analyse sa morphologie (positive ou diphasique en V1 voire V2 et monophasique dans toutes les autres dérivations), sa durée (qui est de 0,08 à 0,1 seconde), son amplitude (inférieure à 2,5 mm en D2 et 2 mm en V et V2), son axe (déterminé de la même façon que pour l'axe des QRS, normalement situé entre 0 et 90°, généralement vers 60°) et sa synchronisation avec l'onde QRS.
- L'intervalle PR (ou PQ) est le temps entre le début de P et le début du QRS. Il est le témoin du temps nécessaire à la transmission de l'influx électrique du nœud sinusal des oreillettes au tissu myocardique des ventricules (conduction auriculo-ventriculaire). Sa durée normale, mesurée du début de l'onde P au début du complexe QRS est de 0,12 à 0,20 seconde. La durée de l'espace PR diminue lorsque la fréquence cardiaque augmente. Il est normalement isoélectrique.
- L'onde QRS (appelée aussi complexe QRS) correspond à la dépolarisation (et la contraction) des ventricules, droit et gauche. L'onde Q est la première onde négative du complexe. L'onde R est la première composante positive du complexe. L'onde S est la deuxième composante négative. Suivant la dérivation et sa forme, on parle ainsi d'aspect « QS », « RS », voire « RSR' » (pour une forme en M avec deux positivités). La forme et l'amplitude du QRS varient selon les dérivations et selon l'éventuelle pathologie du muscle cardiaque sous-jacent. Le complexe QRS a une durée normale inférieure à 0,1 seconde, le plus souvent inférieur à 0,08 s. L'axe des QRS normaux est compris entre 0 et 90°. La zone de transition correspondant à la dérivation précordiale dans laquelle les QRS sont isoélectriques est située normalement en V3 ou V4.
- Le point J correspond au point de transition entre le complexe QRS et le segment ST. Il est normalement isoélectrique.
- Le segment ST correspond au temps séparant la fin de la dépolarisation ventriculaire représentée par le complexe QRS et le début de l'onde T. Le segment ST normal est isoélectrique du point J au début de l'onde T.
- L'intervalle QT mesuré du début du QRS à la fin de l'onde T correspond à l'ensemble de la dépolarisation et de la repolarisation ventriculaire (temps de systole électrique). Sa durée varie en fonction de la fréquence cardiaque, il diminue quand la fréquence cardiaque augmente et augmente quand la fréquence cardiaque diminue. Ainsi utilise-t-on le QTc (QT corrigé) qui est la mesure de l'intervalle QT corrigé par la fréquence selon la formule QTc = QT/racine carrée de l'espace RR. Son allongement voire son raccourcissement est lié dans certaines circonstances à l'apparition d'un trouble du rythme ventriculaire complexe nommé « torsades de pointes » potentiellement mortel. L'hypoxie cardiaque et les troubles de la concentration sanguine en calcium affectent cet intervalle[11].
- L'onde T correspond à l'essentiel de la repolarisation (la relaxation) des ventricules, celle-ci commençant dès le QRS pour quelques cellules. Sa durée est de 0,20 à 0,25 seconde, l'analyse de sa durée est comprise dans l'analyse de la durée de l'intervalle QT. L'axe normal de l'onde T, calculé de la même façon que l'axe des QRS, est compris entre - 10 et 70°, souvent autour de 40°. L'onde T est normalement pointue, asymétrique et ample dans la plupart des dérivations. Elle peut être négative en V1 voire en D3 et aVF. Son amplitude dépend généralement celle de l'onde R qui la précède, elle est comprise entre 1/8 et 2/3 de celle de l'onde R et ne dépasse pas le plus souvent 10 mm.
- L'Onde T atriale est masquée par l'onde QRS et correspond à la repolarisation (la relaxation) des oreillettes. Celle-ci est négative.
- L'onde U est une petite déflexion parfois observée après l'onde T dans les dérivations précordiales V à V4. Elle est positive dans toutes les dérivations sauf en aVR. Son origine est discutée.
En cas d'anomalie, le tracé doit être idéalement comparé avec un ECG ancien chez le même patient : une repolarisation ventriculaire anormale n'a pas du tout la même signification si elle existe depuis plusieurs années que si elle est récente.
ECG normal
Caractéristiques d'un ECG dit normal
Caractéristiques d'un ECG dit normal[12] :
- rythme : sinusal (la majorité des complexes QRS sont commandées par une onde P issue du sinus de Keith et Flack) ;
- onde P : durée < 0,12 s ; Amplitude < 0,25 mV ; Positive et monophasique dans toutes les dérivations sauf aVR (où elle est négative) et V1 (où elle est biphasique) ; Axe entre 0 et 90° ;
- espace PR : isoélectrique ; entre 0,12 et 0,20 s ;
- complexes QRS : Durée < 0,11 s ; Délai d'apparition de la déflexion intrinsécoïde < 0,04 s en V1 et 0,06 s en V6 ; Axe entre 0 et 90° ; Zone de transition en V3 ou V4 ;
- repolarisation : Point J et segment ST isoélectriques ; ondes T positives, asymétriques, d'axe proche de celui des QRS. Ondes U absentes ou inférieures aux ondes T. Intervalle QT prévu par la fréquence cardiaque.
N.B. : De nombreuses variantes de la normale existent, et rendent l'interprétation difficile[13].
Techniques complémentaires
Holter cardiaque
Il s'agit d'un dispositif portable permettant l'enregistrement d'une ou plusieurs dérivations de l'ECG pendant plusieurs heures.
Moniteur de surveillance
Le moniteur de surveillance, permet de surveiller le rythme du patient. Le nombre d'électrodes est variable, allant de trois (deux électrodes permettant une dérivation bipolaire et une électrode neutre), à 5 (permettant l'enregistrement des dérivations standards : quatre électrodes plus une neutre), voire plus. La console de surveillance peut être située à proximité immédiate du patient ou déportée à distance (dans un poste de soins par exemple) reliée à celui-ci par un système filaire ou non. On parle alors de « télémétrie ». Le dispositif permet également de surveiller d'autres paramètres physiologique telles que la fréquence respiratoire, la pression artérielle… et comporte un ordinateur afin de traiter les données et les présenter sous forme de rapports. Plusieurs fréquences de transmission sans fils ont été réservés pour un usage strictement médical, afin de minimiser le risque d'interférences avec d'autres appareils[14]. Parmi les fréquences de transmission sans fils destinées à l'usage médical, nous retrouvons plus particulièrement les bandes ISM et WMTS (en).
ECG à haute amplification
Ce type d'enregistrement est surtout employé pour détecter l'apparition d'arythmie et la modification du segment ST-T sur une durée de 24 heures. Les électrodes utilisés sont comme pour tous les ECG des électrodes en Ag/AgCl. Des recommandations liées aux choix des voies enregistrées lors de l'acquisition des ECG Holter ont fait l'objet de plusieurs travaux. Les enregistrements sont soit analogiques soit numériques.
Électrophysiologie percutanée
L'examen d'électrophysiologie cardiaque percutanée est souvent appelé « Étude électrophysiologique ». Il s'agit d'un examen réalisé sous anesthésie locale. Des cathéters sont insérés, le plus souvent, dans une veine fémorale et guidés sous amplificateur de brillance jusqu'au cœur. Ces cathéters sont munis d'une ou plusieurs électrode(s) connectée(s) à un amplificateur, ce qui permet d'enregistrer les différences de potentiel. Le signal est interprété en fonction de la localisation du cathéter et de l'électrocardiogramme de surface.
Notes et références
- (en) J. Willis Hurst. « Naming of the Waves in the ECG, With a Brief Account of Their Genesis » Circulation 1998;98:1937-42.
- (en) History of electrocardiography.
- (en) « Recommendations for the standardization and interpretation of the electrocardiogram » Circulation 2007;115:1306-24.
- Stocker des données de type oscillogramme : Supplement 30: Waveform Interchange.
- « uni-kiel.de/Kardiologie/dicom/… »(Archive.org • Wikiwix • Archive.is • Google • Que faire ?).
- Schläpfer J, Wellens HJ, Computer-interpreted electrocardiograms, Journal of the American College of Cardiology, 2017;70:1183-1192
- (en) « Standardization of precordial leads. Joint recommendations of the American Heart Association and the Cardiac Society of Great Britain and Ireland » Am Heart J. 1938;15:235-9.
- Guide Pratique de l'ECG - J.Sende. Ed.ESTEM. 2003.
- Jean Sende, Guide pratique de l'ECG, Paris, Estem, , 216 p. (ISBN 2-84371-210-6, lire en ligne).
- Andrew- R Houghton et David Gray (trad. de l'anglais), Maîtriser l'ECG : de la théorie à la clinique, Paris, Elsevier Masson, , 274 p. (ISBN 2-294-01466-9, lire en ligne).
- Jody Mbuilu Lecture rapide de l'ECG, PU, 2007.
- Frédéric Adnet, Frédéric Lapostolle et Tomislav Petrovic, ECG en urgence : Cas clinique, analyse ECG, stratégie thérapeutique, Arnette Blackwell, , 271 p., broché (ISBN 2-7184-1070-1), « Une balle en plein cœur... l'ECG normal 16-29 ».
- P. Taboulet. L'ECG de A à Z. ed Maloine (2010).
- FCC Wireless Frequency Report. Radiation-emitting products.



