Neurostimulation de la moelle épinière
La neurostimulationde la moelle épinière (ou neuromodulation de la cordonale postérieure) est une technique de traitement de certaines douleurs chroniques.
Les douleurs chroniques sont en partie liées à une perte d'un mécanisme décrit en 1965 par Melzack et Wall[1] : le gate control. La traduction littérale de ce terme est le péage, ce qui illustre assez bien la définition du mécanisme lui-même. Le gate control est une théorie d'un mécanisme qu'il est impossible de mettre en évidence chez l'Homme, ne serait-ce que pour des questions éthiques et méthodologiques. Seules les confrontations des études sur d'autres animaux, aux données des études cliniques, recherches transversales, ont permis à la théorie du gate control de rester la pierre angulaire des mécanismes physiopathologiques des douleurs chroniques neuropathiques et de leurs équivalents[2].
Historique
En France, la neuromodulation est l’enfant pauvre du traitement de la douleur chronique puisque son remboursement, sa prise en charge par les caisses d'assurances maladie ne date que de 2009. La neurostimulation externe de type TENS est, quant à elle, prise en charge depuis l'an 2000.
La neuromodulation et son principe, à savoir l'utilisation de l'électricité dans le traitement de la douleur, sont pourtant connus depuis 64 av. J.-C.[3] - [4]. En effet, les Grecs[5] utilisaient déjà les poissons torpilles et leurs décharges électriques pour soulager les patients atteints de douleurs de tout type[6]. C'est sur ce principe connu depuis plus de 2 000 ans que s'inscrit également la SNP ou stimulation nerveuse périphérique et l’utilisation de la stimulation électrique transcutanée. Cette dernière est toujours utilisée dans le traitement de la douleur. La stimulation électrique transcutanée fut l’une des premières utilisations médicales de l’électricité.
Historiquement, le principe de l'utilisation de l'électricité et de ses vertus thérapeutiques a longtemps été utilisé dans le traitement des douleurs. Dès le XVIIIe et jusqu'au début du XXe siècle, on utilisait des appareils délivrant un champ électrique circulaire ou de plaques électriques au contact desquelles les patients plaçaient leur bras ou leur jambe pour le traitement de leurs douleurs. L'électricité et ses vertus thérapeutiques ont donc longtemps été utilisées au XIXe et au début du XXe siècle. Mais nombre de charlatans vendant leurs appareils à des fins pseudo médicales (traitement de la calvitie…) ont contribué à un désintérêt de la communauté médicale envers l'utilisation de champs électriques dans le domaine médical. Ce n'est qu'au début des années 1960 que l'on redécouvre les applications médicales des champs électriques en termes de neuromodulation. Le premier neurostimulateur dans le traitement d'une douleur chronique péri cancéreuse a été élaboré et utilisé en 1967 par Shealy, Mortimer, Reswick et publié dans la revue Anesthesia Analgesia en 1967 soit deux ans après la publication de la théorie du Gate control. Depuis cette fin des années 1960, les progrès ont consisté en grande partie en la miniaturisation du matériel ainsi qu'en sa biocompatibilité. Les électrodes sont arrivées rapidement à maturité et un large éventail de dispositifs existent actuellement.
Certains annonçaient pour 2017, que la neuromodulation génèrerait un chiffre d'affaires d'environ 6,8 Milliard de $, dont un peu plus de 50 % pour la spinal cord stimulation[7], ce qui est à relativiser par rapport au chiffre d'affaires généré par les traitements médicamenteux, bien plus élevés que ce chiffre prévisionnel[8].
Théorie du gate control
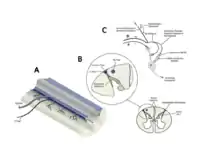
Pierre angulaire de la chronicisation de nombreuses douleurs chroniques, la théorie du gate control stipule qu'il existe un neurone qui inhibe (éteint) les messages douloureux venant des nerfs périphériques (les petites fibres non myélinisées C, vitesse lente et myélinisés A delta, vitesse rapide). Les fibres nerveuses de plus gros calibre (entourées d'une gaine de myéline et à conduction nerveuse plus rapides) du tact et du toucher A et B stimulent (excitent) ce neurone ou inter-neurone ce qui va éteindre les messages douloureux provenant des fibres nerveuses Aδ et C. Il existe donc une ramification de neurones intermédiaires situés le long de la moelle épinière, dans la substance grise et qui filtrent les messages douloureux grâce à l'excitation provenant des fibres nerveuses du toucher et du tact A et B.
Cette théorie publiée en 1965 par Ronald Melzack et Patrick Wall a longtemps été l'objet d'études contradictoires menées chez l'animal mais aucun résultat à ce jour publié (2021) n'est venu contredire ce mécanisme. C'est sur cette théorie et un grand nombre d'études menées sur des animaux, dont l'humain (études cliniques), que s'est imposée la théorie du gate control, ce qui permet actuellement de comprendre un certain nombre de syndromes douloureux chroniques. On comprend ainsi que la stimulation ou l'excitation de ces neurones intermédiaires ou par extension l'inhibition des fibres de la douleur provenant de la périphérie permet d'éteindre la messagerie douloureuse chronique qui s'exprime chez de nombreux patients douloureux chroniques et tout particulièrement les douleurs neuropathiques chroniques[8] - [9]. C'est sur ces données fondamentales que le premier neurostimulateur a été posé chez l'homme en 1967 et que depuis la neurostimulation de la moelle épinière ou neuromodulation cordonnale postérieure est proposée afin de permettre un soulagement des douleurs neuropathiques par exemple (voir ce terme).
« Neuromodulation cordonnale postérieure »
Le courant électrique est administré via une sonde en contact avec un groupe de neurones très proche de la moelle épinière dans l’espace épidural.
La sonde est en contact avec la moelle épinière mais sans la pénétrer. Seul le champ électrique pénètre dans les cordons postérieurs de la moelle et la substance grise qui compose les cornes postérieures de la moelle. La stimulation se réalise là ou se trouvent les interneurones impliqués dans le gate control : les cordons postérieurs de la moelle épinière et la substance grise des cornes postérieures de la moelle épinière. En effet, anatomiquement les voies de la douleurs et de la sensibilité arrivent dans le système nerveux central dans la moelle épinière au niveau des cordons postérieurs de la moelle avant de rejoindre les structures nerveuses d'intégration des messages douloureux au sein du cerveau via le bulbe (ou moelle allongée), le tronc cérébral et le thalamus avant de rejoindre le cortex cérébral pariétal et pré frontal.
L'administration de ce courant électrique se fait selon une fréquence, une durée d'impulsion et une intensité données. Elle permet cliniquement, plus ou moins selon les cas, de « faire disparaître » les messages douloureux erratiques.
Autres applications de la neuromodulation
Il est déjà possible de neurostimuler des neurones cérébraux dans des maladies où il est reconnu qu'il existe une perte d'une quantité de neurones ou d'interneurones dans les centres moteurs ou sensitifs intracérébraux. La neuromodulation peut aussi être faite par l'application d'un champ magnétique (créé par un champ électrique au travers la boite crânienne), c'est la stimulation transcérébrale magnétique.
La neuromodulation peut aussi contrôler pharmacologiquement les neurones par l'intermédiaire d'une thérapie intrathécale et l’utilisation de morphiniques ou d’anesthésiques locaux pratiquement au niveau de leur site d’action[10]. Ainsi la neuromodulation peut se définir comme le recours à un dispositif médical qui stimule un groupe de neurones afin d'en stimuler la fonction[11].
Indications
Syndromes douloureux cliniques rebelles accessibles à la neuromodulation des cordons postérieurs de la moelle épinière.
La neuromodulation cordonnale postérieure est indiquée, quand le patient est réfractaires au traitement médical dans les maladies douloureuses chroniques suivantes[8] - [12] :
- les failed back surgery syndromes (FBSS) ou syndromes d'échec de chirurgie du rachis, syndromes post-laminectomie (en) en français[13] - [14] - [15] - [16] ;
- les douleurs neuropathiques chroniques et douleur du membre fantôme[17] ;
- les syndromes douloureux complexes de type I et II autrefois appelés algodystrophies, causalgies, neuroalgodystrophies[18] - [19] ;
- les douleurs de l'artérite de grade III et IV ou douleurs ischémiques chroniques[12] - 17. (indication qui n'a pas été retenu par le rapport de la Haute Autorité de Santé en 2014)
Ces indications sont les seules reconnues en France (remboursement par la CNAMTS).
Mais on peut y ajouter également[12] :
- le syndrome du côlon irritable ;
- certains cas d'angine de poitrine réfractaire ;
- le syndrome de la vessie irritable ;
- les migraines rebelles, les algies vasculaires de la face et Céphalées cervicogéniques [19-20].
Les migraines rebelles et les céphalées cervicogéniques touchaient, en 2009, 300 000 personnes en France qui ne sont pas prises en charge par la neuromodulation du nerf grand occipital et de ses branches[20].
Les douleurs neuropathiques périphériques peuvent également être soulagées par la PNS pour Peripheral Nerve Stimulation ou stimulation nerveuse périphérique. Cette dernière indication n'est pas reconnue en France mais l'est chez nos voisins européens. Cette technique beaucoup moins invasive[11] est actuellement en regain d'intérêt en Europe.
Principe de la Neurostimulation de la moelle épinière
Les mécanismes d'action de la neurostimulation de la moelle épinière sont actuellement discutés sur le plan scientifique fondamental. Bien que les fondamentaux soient issus de l'action des champs électromagnétiques dans le vide, il apparaît selon certains auteurs[21] qu'il faille adapté certain paramètre des équations en fonction des structures biologiques, comme la conductivité électrique des milieux traversés par les champs électromagnétiques tout comme de la conductivité magnétique. Ce qui demande une modélisation mathématiques des phénomènes de diffraction des ondes.
Le principe thérapeutique est celui de l'application d'un champ électromagnétique à travers les tissus qui composent l'espace épidural du canal rachidien et qui se diffuse également dans les cordons postérieurs de la moelle épinière. Ainsi les cordons postérieurs de la moelle épinière sont le site d'action de la neuromodulation cordonnale postérieure.
Considérons une électrode formée de deux plots. Chaque plot reçoit une polarité (+) (positive) et (-) (négative). Il y a pour une intensité donnée (en milliampères) ou pour une différence de potentiel donnée (en volts) un déplacement des électrons du pôle négatif vers le pôle positif. Ce déplacement de charges électriques se diffuse dans le liquide céphalorachidien et les fibres nerveuses ainsi que les neurones sur une hauteur qui dépend globalement de l'espacement de chaque pôle + et -.
Ce déplacement d'électrons va permettre de polariser les fibres nerveuses, les neurones et les interneurones, ces derniers étant situés sous forme de couches dans la substance grise de la moelle épinière.
La polarisation des interneurones (cas idéal) va créer en fonction de l'intensité - mais aussi de la fréquence de stimulation de la durée d'impulsion, autant de paramètres importants de la neuromodulation - la libération des neurotransmetteurs qui sont impliqués dans le gate control.
La fréquence est un paramètre important car il prend en compte la période réfractaire pendant laquelle un neurone reste inexcitable. Cette période réfractaire est inversement proportionnelle à la fréquence de stimulation.
La durée d'impulsion va permettre de former le champ électrique durant quelques micros secondes. C'est le temps nécessaire aux électrons afin d'aller polariser le couple neurones, fibres nerveuses et ce d'autant plus profondément que la durée d'impulsion est longue. Ce qui permet de recruter autant de neurones et d'interneurones à stimuler. La durée d'impulsion est donc proportionnelle au nombre de fibres et de neurones à recruter.
Au total, un champ électrique est appliqué au contact des cordons postérieurs de la moelle épinière de façon à récupérer le gate control qui est l'unité physiopathologique des douleurs chroniques réfractaires du type neurogénique. Mais il semble également que l'application de ce champ électrique permette de récupérer le contrôle neurovasculaire [16-17-18][12] - [11] et selon certaines études cliniques la stimulation du système nerveux autonome qui rentre dans certaines douleurs d'organes ou douleurs viscérales comme le syndrome du côlon irritable.
L'électrode ou sonde de neuromodulation
Deux formes de sonde sont actuellement disponibles :
- les sondes cylindriques à 4 ou 8 plots ;
- et les sondes à palette de 4 à 20 plots.
Le nombre de plots est important dans le sens où il est possible de stimuler une plus large portion de la moelle épinière ce qui se répercute cliniquement par une plus large et grande zone sous le contrôle de la sonde. Ainsi un plus grand nombre de territoires neurologiques peuvent être ainsi placés sous la modulation neuronale pré et post synaptique lors de la neuromodulation par un champ électrique d'autant plus grand.
Il est donc possible de réaliser un nombre de programmation N en fonction du nombre de plot n. Ce qui permet une application clinique qui est la réduction des sensations douloureuses chroniques.
Applications médicales
Traitement des douleurs chroniques réfractaires ou rebelles au traitement médical conventionnel
L'application médicale de la neuromodulation cordonnale postérieure est depuis 1967 le traitement de la douleur chronique réfractaire c'est-à-dire qui résiste à un traitement médical bien mené ou pour des patients dont le traitement médical est source d'effets secondaires importants qui altère d'autant plus la qualité de vie.
Il est clair que la neuromodulation ne réalise en aucun cas une anesthésie. En effet les mécanismes de la douleur aigüe sont toujours présents et ne sont pas sous l'influence de la neurostimulation cordonnale postérieure. En fonction des sondes, il est donc possible de stimuler un nombre p de neurones. Ce nombre reste malheureusement inconnu chez l'Homme.
Traitement de l'incontinence urinaire et anale
Depuis 2006, la neurostimulation transcutanée et la neurostimulation implantée sont également utilisées pour traiter les problèmes d'incontinence urinaire et fécale[22], d'origine neurologique ou idiopathique[23]. La neurostimulation transcutanée fonctionne avec des électrodes qui se collent sur la peau. Il s'agit d'une technique non-invasive, réversible, sans implant permanent, et sans effet secondaire.
Pose de la sonde de neuromodulation cordonnale postérieure
La pose d'un dispositif médical tel que la neuromodulation cordonnale postérieure se déroule en trois temps :
- l'implantation de l'électrode : c'est une intervention médico technique ou neurochirurgicale en fonction de l'indication et de la taille de l'électrode, entre autres ;
- la phase des tests post opératoires ;
- l'implantation d'un générateur qui sera relié à l'électrode de neuromodulation cordonnale postérieure : ce générateur est l'équivalent d'un Pace Maker ou faiseur d'impulsions dans lequel un microprocesseur combiné à une pile permettra de délivrer un champ électrique selon les données recueillies lors de la phase des tests post opératoires suivants l'implantation de l'électrode.
Implantation de l'électrode
Dans la plus grande majorité des cas, il est indiqué de recourir à une technique d'implantation de la sonde par une voie mini invasive (percutanée ou abord direct du canal rachidien par la voie paramédiane). Cette intervention est réalisée après une consultation d'anesthésie (obligatoire) et sous sédation ou neuroleptanalgésie et sous surveillance anesthésique[24] - [25].
Abord mini invasif
Il se fait selon deux modalités : la percutanée et la technique paramédiane avec abord direct du canal rachidien. Ces deux techniques nécessitent d'avoir un patient conscient mais confortable sur la table d'intervention. Le patient doit être idéalement sous une sédation contrôlée et titrée afin d'être indifférent et calme lors de l'intervention. L'utilisation de morphiniques d'action rapide permet en association avec un sédatif d'avoir un patient calme, insensible aux stimulations douloureuses. Par contre, il doit pouvoir répondre aux questions posées par l’opérateur lors de la phase des tests per opératoires.
Toutes deux nécessitent idéalement un dispositif de radiologie per opératoire et ce d'autant plus que les incisions cutanées sont de petite taille et que l'accès au canal rachidien doit pouvoir être sous le contrôle direct de l'opérateur grâce à l'acquisition d'images successives au cours des temps opératoires.
L'implantation d'une électrode par voie mini invasive est la technique la plus précise car il est nécessaire durant l'intervention que le patient puisse rester conscient afin de pouvoir décrire lui-même la région du corps qui est stimulée par la sonde de neuromodulation. En fonction des équipes, le patient est alors sous sédation ou sous neuroleptanalgésie c'est-à-dire qu'il reçoit des produits qui lui permettent d'être parfaitement détendu et de très peu ressentir l'insertion de la sonde durant les temps qui seraient pénibles sans.
Technique par abord paramédian
Tout récemment a été développée une technique d'implantation qui permet de placer une électrode à palette dite chirurgicale portant 4 à 8 plots sans avoir la nécessité de recourir à une laminectomie et d'anesthésie générale. Ce progrès technique est maintenant disponible en France. Cela permet d'utiliser une technique mini invasive par un abord direct du canal rachidien mais en utilisant un introducteur qui écarte progressivement les fibres du ligament jaune ou ligamentus flavius. L'introducteur est inséré par voie paramédiane sans la nécessité d'ouvrir le rachis et permet d'introduire dans le canal rachidien une électrode d'environ 4 mm de large qui sera alors remontée grâce à un guide interne jusqu'à la zone cible. Ce qui permet d'obtenir des paresthésies sur une zone plus importante et donc de recouvrir une plus large zone de neurostimulation avec l'avantage d'avoir un patient conscient lors de l'intervention et donc d'obtenir une plus grande précision dans la pose d'une électrode chirurgicale, tout en bénéficiant des avantages de la technique mini invasive ou de la percutanée : précision de la neuromodulation.
L'utilisation de la percutanée par l'utilisation d'un trocart assez large de diamètre (14 Gauges) de façon à introduire dans l'espace épidural l'électrode soit directement ou par l'intermédiaire d'un guide souple est une technique mini invasive. Elle est beaucoup plus difficile car le trocart est droit et que cette technique doit être au mieux radioguidée par une fluoroscopie. Le risque de lésion du tissu nerveux ou de l'électrode elle-même est plus fréquent que lors de l'utilisation d'un introducteur souple.
À la phase initiale de l'intervention, l'insertion de la sonde doit être d'une durée la plus courte possible (20 minutes) car elle est potentiellement pénible. Elle peut être ressentie comme très douloureuse chez un patient en raison de la maladie douloureuse pour laquelle il sera neuromodulé. En effet le patient peut interpréter la douleur aiguë induite par la procédure d'implantation de la sonde comme extrêmement pénible ou douloureuse et ce en raison de son histoire de souffrance douloureuse chronique. Bien qu'il n'y ait pas de consensus sur l'indication d'une sédation, la plupart des équipes médicales s'accordent pour qu'une sédation suffisante (sufentanyl associé au propofol à de petites doses) soit prodiguée au patient afin de rendre l'intervention plus confortable. Il faut donc un compromis entre l'état de sédation du patient et son degré d'éveil et de conscience afin que ce dernier puisse guider l'opérateur lors du second temps opératoire qu'est la phase des tests per opératoires (cf plus bas).
La sonde de neuromodulation est insérée dans l'espace épidural et est montée au niveau d'un étage médullaire dit cible. Cette cible médullaire n'est pas la même chez tous les patients[26]. La sonde sera alors positionnée au niveau de l'étage correspondant à la plus grande probabilité de réussite de façon à créer des sensations de fourmillements ou paresthésies ressenties par le patient au niveau de la zone douloureuse en fonction des dermatomes dits cibles[26].
En effet, correspond en regard des étages de la moelle épinière un nombre de territoires au niveau de la peau: la dermatotopie. Ces paresthésies permettent de « localiser » la partie de la moelle épinière où le champ électrique se situe et traverse l'espace épidural pour rejoindre les cordons postérieurs et la substance grise intra médullaire.
Phase des tests per opératoires
La dermatotopie n'est pas une donnée anatomique identique d'un patient à l'autre et d'un étage médullaire à l'autre. Il est impossible de savoir avec exactitude l'emplacement de l'étage médullaire qui est à neuromoduler.
Une fois la sonde dans l'espace épidural placée au niveau de l'étage cible théorique, un dipôle est réalisé par la création d'un plot positif et un plot négatif avec une fréquence et une durée d'impulsion donnée[27] (classiquement 210 μs pour 60 Hz) avec une intensité en milliampères qui est progressivement augmentée jusqu'à ce que le patient ressente des paresthésie électriquement induites. C'est alors que le patient doit sortir de l'état de sédation afin de guider la localisation des paresthésies induites par l'équipe de neuromodulation[28].
L'enregistrement des potentiels évoqués somesthésiques peut être réalisé à ce stade voire à un stade plus précoce afin de guider le geste. Mais l'état de conscience du patient est l'élément le plus déterminant car il sera en mesure de situer la région (dermatotopie) où s'expriment les paresthésies ce qui guide l'opérateur dans le repositionnement éventuel de la sonde.
La localisation donnée par le patient lui-même permet de connaître avec la plus grande précision possible le territoire médullaire ou dermatome qui correspond à l'étage médullaire ainsi stimulé. Ce qui n'est pas possible sous anesthésie générale.
Une fois identifiées les sensations issues de l'application du champ électrique (paresthésies) au niveau de la moelle épinière après l'application d'une intensité minimale, l'électrode est programmée (différents plots sont allumés ou laissés neutres) et éventuellement la position de la sonde est ajustée d'autant plus finement. Ainsi l'objectif après l'insertion de la sonde est de stimuler au moins 100 à 120 % du territoire (ou dermatome) douloureux. Une fois cet objectif atteint, l'intensité et les autres paramètres de la neuromodulation sont ajustés afin de réaliser le soulagement immédiat.
Le soulagement procuré par la neuromodulation cordonnale postérieure doit être de plus de 50 %. Ainsi le test est déclaré positif si le patient est soulagé d'au moins 50 %.
Cas de l'implantation chirurgicale
Plus lourde, puisque nécessitant une anesthésie générale, elle est classiquement réalisée en seconde intention lorsque techniquement la voie percutanée est impossible ou dangereuse, qu'il est indiqué de recouvrir un territoire plus important afin de soulager le patient, lorsque le canal lombaire ou cervical est trop étroit et qu'il est nécessaire de recourir à une pose d'électrode dite à palette ou chirurgical. Enfin en cas de déplacement secondaires trop fréquent, il est indiqué de fixer l'électrode dans le canal rachidien[29] - [11]. La technique d'implantation chirurgicale consiste donc à placer une électrode sous anesthésie générale et d'ouvrir le rachis par une laminectomie ou une mini laminectomie suffisamment large afin de mettre en place au contact de la moelle épinière une électrode dite électrode à palette ou électrode chirurgicale. Le patient étant sous anesthésie générale, les réglages de l'électrode ne pourront se faire qu'après le réveil du patient. Il n'y a donc pas de possibilité de réaliser la phase des tests per opératoire à l'instar de la technique mini invasive.
L'indication de la pose d'une électrode chirurgicale est donc souvent posée en cas d'impossibilité de mettre en place une électrode par voie mini invasive (électrode à palette ou cylindrique) ce qui est le cas lorsqu'un patient présente un canal lombaire étroit ou lorsque la technique mini invasive n'a pu être menée à terme (déplacement secondaire de l'électrode soit 11 % à 12 % en fonction des séries actuelles[11]).
La technique chirurgicale est également réservée lorsqu'il est indiqué directement la mise en place d'une électrode à palette comportant plus de 8 plots et d'une largeur supérieure à 4 mm.
Phase des tests post opératoires
Que l'implantation de l'électrode soit réalisée par voie mini invasive ou par la technique chirurgicale, il est nécessaire de procéder à la phase dite des tests post opératoires.
L'électrode de neuromodulation est reliée à un générateur externe grâce à une extension transitoire. Elle est programmée et reprogrammée en fonction du soulagement du patient durant toute cette période. Cette phase débute dès le réveil du patient au retour en chambre d'hospitalisation.
Il n'existe aucun consensus international sur la durée nécessaire à cette phase des tests post opératoires qui peut s'étendre de 48 heures à 10 ou 15 jours. En France, l'HAS recommande une durée minimum de 10 jours[24]. Durant cette période, le patient sera en auto surveillance à son domicile ou il pourra ajuster l'intensité de la stimulation (en milliampères) en fonction de son ressenti et ce jusqu'à la consultation réalisée pendant la phase des tests afin de vérifier l'absence de déplacement de l'électrode (11 % des cas) l'efficacité du traitement (soulagement de plus de 50 %) et de réajuster la programmation du dispositif afin d'atteindre ces valeurs.
Certains constructeurs utilisent des volts comme unité de stimulation. Ce qui demande une conversion en milliampères afin d'avoir l'intensité avec laquelle le patient est soulagé. Il est plus aisé de travailler en milliampères qu'en volts afin d'avoir une meilleure compréhension en termes de quantité de courant. Et non de travailler en différence de potentiel.
Implantation du générateur de neuromodulation cordonnale postérieure
Au terme des dix jours de tests postopératoires (obligatoires en France), et en fonction du degré de soulagement du patient sera alors indiquée ou non la mise en place du générateur implantable. Ce dernier prendra le relai du générateur externe et ce pour une durée comprise entre cinq et dix ans en fonction de la capacité de la pile du générateur à être rechargée ou non mais aussi en fonction des intensités utilisées par le patient afin d'être soulagé.
Le nombre de plots ou contacts constituant l'électrode elle-même est un facteur déterminant. En effet une électrode à 4 ou 8 plots consommera moins qu'une électrode à seize plots. Ainsi, outre les électrodes chirurgicales à 4 plots qui perdent actuellement leur intérêt clinique, les électrodes à deux fois huit plots ou 20 plots seront directement connectées à un générateur rechargeable au risque de devoir renouveler l'intervention de changement du générateur dans des délais non raisonnables. Cette durée de 5 à 10 ans est purement théorique et dépend surtout de la consommation électrique du patient pour être soulagé d'une part et d'autre part de la durée de vie de la pile. Cela peut effectivement varier d'un patient à l'autre et reste très difficile à prédire. Seule une surveillance continue du patient neurostimulé est nécessaire afin de pouvoir évaluer ses besoins en neuromodulation, la tolérance physique mais aussi psychique. Le contrôle régulier de la pile, comme cela est réalisé en cardiologie, permet de connaître la durée de vie moyenne du générateur. La décision d'implanter un générateur non rechargeable ou rechargeable est dépendante des intensités mesurées durant la phase des tests post-opératoires. Et ceci en fonction de l'énergie que la pile doit fournir afin de soulager le patient. On s'aperçoit également que le fait de neuromoduler la moelle épinière à courant constant (d'où l'utilisation des milliampères comme unité de mesure) permet de soulager la moelle épinière et peut être une récupération plus importante en ce qui concerne le gate control. Mais cela demande à être confirmé par des études cliniques à plus grande échelle.
Il existe également des programmes d'épargnes énergétiques qui semblent faire durer plus longtemps l'utilisation d'une seule pile, ne serait-ce que l'arrêt du générateur durant le repos, si les douleurs n'apparaissent par exemple que lors de l'activité physique.
L'objectif de la neurostimulation ou neuromodulation cordonnale postérieure est le soulagement des patients douloureux chroniques (c'est-à-dire à plus de trois mois de souffrances) et de les soustraire à un traitement pharmacologique qui s'est révélé inefficace. Ces douleurs rebelles FBSS, neuropathie post-opératoire chronique, maladie neuropathique périphérique stabilisée, artériopathie de grade III ou IV, angor instable, migraines réfractaires et céphalées cervicogéniques chroniques touchent un nombre important de patients en France, soit en 2009 une population de 150 000 patients pour les migraines réfractaires et le même nombre pour les patients souffrant de céphalées cervicogéniques[30] - [31] - [32].
Place de la neuromodulation en France
Dans le traitement de la douleur chronique rebelle ou réfractaire la neuromodulation permettrait le soulagement des plus 300 000 patients souffrant de douleurs rebelles[33] - [34].
Les indications de la neuromodulation sont maintenant validées depuis plus de 40 ans et ne cessent de progresser. Par rapport à l'Europe, la France garde un certain retard dans sa décision de donner sa place à la neuromodulation dans le traitement de la douleur chronique. Ce pays attend encore des données cliniques issues d'études non encore publiées par les centres français.
Le rapport NICE paru en 2009[35] montre qu'un patient atteint de douleurs rebelles a un coût d'environ 250 000 euros par an pour la société. Ce coût augmente par point de qualité de vie en moins par patient, ce qui a un impact économique majeur. En effet le facteur qualité de vie mesuré par le QUALY qui est un marqueur économique important. Le coût d'un traitement par neuromodulation avec la réhabilitation des patients à reprendre une vie normale est aux USA, en Allemagne, en Belgique ou en Suisse, l'un des facteurs déterminants qui ont rendu possible la prise en charge, peut-être plus pragmatique, des patients éligibles pour la neuromodulation cordonnale postérieure mais également le développement de la neuromodulation (transcrânienne) dans le traitement des syndromes douloureux chroniques dont la neuromodulation cordonnale n'est pas possible.
Articles connexes
Notes et références
- (en) Melzack R, Wall PD. « Pain mechanisms: a new theory », Science 1965;150:971-9. DOI 10.1126/science.150.3699.971
- (en) Dworkin RH, Backonja N, Rowbotham MC, Allen RR, Argoff CR, Bennett J et al. « Advances in neuropathic pain: diagnosis, mechanism and treatment recommendations » Arch Neurol. 2003;60:1524–34.
- (en) Interventional and Neuromodulatory Techniques for Pain Management, Vol. 2, page 3.
- Neurostimulation for the Treatment of Chronic Pain, Salim M. Hayek, Robert Levy, vol. 1, Elsevier
- Luigi Glavani and animal electricity: two centuries after the foundation of electrophysiology, Trends Neurosci 20(10): 443-448, 1997.
- Cotti Piero, The discovery of the electric current, Physica B 204(1-4): 367-369, 1995
- http://www.marketsandmarkets.com/Market-Reports/neurostimulation-devices-market-921.html
- (en) Merskey H, Bogduk N, editors. Classification of chronic pain. 2e ed. Seattle: IASP Press; 1994.
- 12 (en) RS. Taylor « Epidemiology of refractory neuropathic pain » Pain Pract. 2006;6:22–6.
- (en) Eriksen J, Sjogren P, Bruera E, Ekholm O, Rasmussen NK. « Critical issues on opioids in chronic non-cancer pain: an epidemiological study » Pain 2006;105:172–9.
- (en) Paul Kreis et Scott M. Fishman, Spinal cord stimulation : percutaneous implantation techniques, Oxford New York, Oxford University Press, , 153 p. (ISBN 978-0-19-539364-4 et 978-0-195-39365-1, OCLC 298467892)
- http://www.neuromodulation.com/ : site officiel de l'INS, International Neuromodulation Society.
- (en) Kumar K, North RB, Taylor RS, Sculpher M, Van den Abeele C, Gehring M et al. « Spinal cord stimulation versus conventional medical management: a prospective, randomized, controlled, multicenter study of patients with Failed Back Surgery Syndrome(Process study) » Neuromodulation 2005 ; 8 : 213–8.
- (en) John L. Parker, Dean M. Karantonis, Peter S. Single, Milan Obradovic, Michael J. Cousins, « Compound action potentials recorded in the human spinal cord during neurostimulation for pain relief », Pain 153 (2012) 593–601
- (en) Kumar K, Hunter G, Demeria D. « Spinal cord stimulation in treatment of chronic benign pain: challenges in treatment planning and present status, a 22-year experience », Neurosurgery 2006 ; 58 : 481–96.
- (en) North RB, Kidd DA, Farrohki F, Piantadosi S. « Spinal cord stimulation versus repeated spine surgery for chronic pain: a randomized controlled trial », Neurosurgery, 2005 ; 56 : 98–107.
- (en) T. Cameron « Safety and efficacy of spinal cord stimulation for the treatment of chronic pain: a 20-year literature review », J. Neurosurg, 2004 ; 100 : 254–67.
- (en) Kemler MA, Barendse GA, van Kleef M, de Vet HC, Rijks CP, Furnee CA et al. « Spinal cord stimulation in patients with chronic reflex sympathetic dystrophy », New Eng J Med., 2000 ; 348 : 618–24.
- (en) Kemler MA, de Vet HC, Barendse GA, van den Wildenberg FA, van Kleef M. « Spinal cord stimulation for chronic reflex sympathetic dystrophy – five-year follow-up », N Engl J Med., 2006 ; 354 : 2394–6.
- Nguyen JP, Magne C, Terreau L, Kuhn E, De Chauvigny E, Nizard J. « Stimulation du nerf occipital et traitement des céphalées », Douleurs, 2009 ; 10: 23-8.
- « The European Biophysics Journal and the 3rd European Biophysics Congress », European Biophysics Journal, vol. 29, nos 4-5, , i–ii (ISSN 0175-7571 et 1432-1017, DOI 10.1007/bf02799392, lire en ligne, consulté le )
- M Queralto, G Portier, G Bonnaud, JP Chotard, M Nadrigny, P Cabarrot, I Roque, F Lazorthes, L Abramowitz, « La stimulation tibiale postérieure (STP) par TENS peut améliorer la continence des patients présentant une rupture sphinctérienne », EM|Consulte. Gastroentérologie Clinique et Biologique, vol. 33, no HS1, , p. 14-14 (résumé)
- Vitton V. « Stimulation tibiale postérieure et incontinence anale » Hépato-Gastro. Volume 16, Numéro 3, 191-4, mai-juin 2009.
- Systèmes de neurostimulation médullaire implantables dans le traitement des douleurs chroniques - Note de cadrage, décembre 2012.
- décret de 1994 sur l'activité d'Anesthésie réanimation
- Holsheimer J., Struijk J.J., Tas N.R. Effects of electrode geometry and combination on nerve fibre selectivity in spinal cord stimulation, Afed Biol Eng Comput, 1995 ; 331 : 676-682.
- Holsheimer J., Struijk J.J., Tas N.R. Effects of electrode geometry and combination on nerve fibre selectivity in spinal cord stimulation, Afed Biol Eng Comput
- Jan Holsheimer, Giancarlo Barolat, Spinal Geometry and Paresthesia Coverage in Spinal Cord Stimulation, Neuromodulation, 1998 ; 1: 129-136
- (en) Marc Huntoon, Spinal injections and peripheral nerve blocks, Spinal injections and peripheral nerve blocks, Philadelphie, Elsevier/Saunders, , 264 p. (ISBN 978-1-4377-2219-2)
- 19 (en) Matharu MS, Bartsch T, Ward N, Frackowiak RSJ, Weiner R, Goasby PJ. « Central neuromodulation in chronic migraine patients with suboccipital stimulators: a PET study », Brain, 2003 ; 127 : 220-30.
- 20 (en) Popeney CA, Alo KM. « Peripheral neurostimulation for the treatment of chronic, disabling transformed migraine », Headache, 2003, 43 : 369-375.
- (en) Burns B, Watkins L, Goasby PJ. « Treatment of intractable chronic cluster headache by occipital nerve stimulation in 14 patients », Neurology, 2009 ; 72:341-5.
- http://www.nice.org.uk/nicemedia/pdf/TA159Guidance.pdf
- Taylor RS. Epidemiology of refractory neuropathic pain. Pain Pract 2006;6:22–6.
- http://www.nice.org.uk/nicemedia/