Sphincter urinaire artificiel
Un sphincter urinaire artificiel (SUA) est un dispositif médical implantable pour traiter l'incontinence urinaire d'effort modérée à sévère, le plus souvent chez les hommes. Le SUA est conçu pour suppléer la fonction du sphincter urinaire naturel qui retient l'urine dans la vessie.
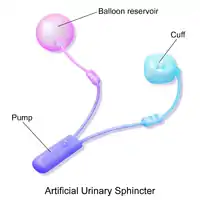
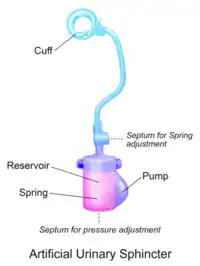
| Organe | Urètre |
|---|---|
| Indications | Incontinence urinaire |
| Première mondiale | années 1970 |
| CIM-10 PCS | 0THC0LZ |
Description
Il existe deux types de sphincters urinaires artificiels:
- Le sphincter urinaire artificiel avec ballon-réservoir constitué de trois composants: Une manchette, une pompe et un ballon-réservoir. La manchette est placée autour de l'urètre; la pompe est placée dans le scrotum et le ballon-réservoir est implanté dans l'espace rétro-pubien, entre la vessie et la veine iliaque. Le dispositif est rempli de solution saline stérile. La pression dans le circuit hydraulique est générée par la paroi élastique du ballon-réservoir et par la pression rétro-pubienne comprimant le ballon-réservoir[1] - [2].
- Le sphincter urinaire artificiel à ressort est constitué de deux composants: une manchette et une pompe[3] - [4]. La manchette est placée autour de l'urètre et la pompe est placée dans le scrotum. Le dispositif est rempli de solution saline stérile. La pression dans le circuit hydraulique est générée par un ressort situé dans la pompe. La pression dans l'espace rétro-pubien n'a aucune influence sur ce type de sphincter dans la mesure où il n’y a aucun élément à ce niveau.
Les éléments communs des sphincters actuellement disponibles sont la manchette gonflable remplie de solution saline stérile obstruant l'urètre et la pompe située dans le scrotum permettant d’actionner l’ouverture et la fermeture de la manchette. Pour le sphincter à trois composant, la pression de fermeture de la manchette n’est pas modifiable. Pour le sphincter à deux composants la pression de fermeture de la manchette est modifiable, si besoin, au niveau de la pompe intra-scrotale.
Histoire
Frédéric Foley a été le premier à décrire un sphincter urinaire artificiel pour traiter l'incontinence urinaire. L’article a été publié en 1947[5]. En 1972, F. Brantley Scott et ses collègues du Baylor College of Medicine ont conçu le premier précurseur du sphincter urinaire artificiel contemporain[6] - [7]. Le premier modèle de SUA mis sur le marché a été l'AMS 800 (Boston Scientific, Marlborough, MA), développé il y a 50 ans[8] - [9]. Il s'agit d'un dispositif à 3 composants avec une manchette placée autour de l'urètre, une pompe insérée dans le scrotum et un ballon-réservoir à paroi élastique, générateur de pression, placé dans le bassin. Ce SUA se présente sous forme d’un kit à préparer et à remplir de solution saline par le chirurgien pendant l'intervention[10].
Un autre modèle de SUA est le ZSI 375 (Zephyr Surgical Implants, Genève, Suisse), introduit en 2008[11]. Il s'agit d'un dispositif monobloc composé d’une manchette et d’une pompe à un ressort intégré; il est livré pré-connecté et pré-rempli[1] - [12]. Il n'y a pas de composant abdominal dans le ZSI 375, ce qui, avec sa configuration prête à être implantée, réduit le temps opératoire[13]. De plus, comme il n'y a pas besoin de ballon-reservoir, les interventions chirurgicales dans le bassin ou l'espace rétro-péritonéal ne sont pas nécessaires. Les antécédents chirurgicaux, telles que la prostatectomie radicale, peuvent entraîner des cicatrices postopératoires et une fibrose de l'espace rétropéritonéal ou pelvien. Éviter la dissection des tissus rétro-péritonéaux ou pelvien évite les risques de complications chirurgicales[14] - [15]. Un autre avantage du modèle ZSI 375 est la possibilité d'augmenter ou de diminuer la pression de serrage de la manchette après l'implantation pour atteindre le taux de continence souhaité et la satisfaction du patient. Cette possibilité d’ajustement de la pression permet aussi de contrôler la réapparition d’une rétention aiguë d'urine en cas d'atrophie urétrale ou au contraire libérer une rétention d’urine (faible débit urinaire)[16] - [17] - [13]. L'ajustement de la pression peut être effectuée au cabinet médical ou en ambulatoire en ajoutant ou en retirant de la solution saline stérile dans la pompe à travers le scrotum[12]. En 2019, plus de 4 500 sphincters urinaires artificiels ZSI 375 ont été implantés dans le monde[11].
Pour les deux types de sphincter, une solution saline stérile à l'intérieur du système est utilisée pour générer la pression dans la manchette et comprimer l'urètre afin d’éviter les fuites d'urines. La manchette urétrale est dégonflée manuellement en appuyant sur la pompe placée dans le scrotum, la pression sur l’urètre cesse et le patient peut vider sa vessie. La manchette urétrale se regonfle alors automatiquement pour permettre au patient de retrouver une continence[18].
La liste des modèles de SUA disponibles en 2020:
| Produit | Entreprise | Pays d’origine | Date d’introduction | Type | Pré-connecté et pré-rempli | Générateur de pression | Pressure ajustable |
|---|---|---|---|---|---|---|---|
| AMS 800 | Boston Scientific (anciennement American Medical Systems) | États-Unis | 1988 | 3-composants: manchette, pompe, ballon réservoir | Non | Élasticité du ballon-réservoir + pression intra-pelvienne | Non |
| ZSI 375 | Zephyr Surgical Implants | Suisse | 2008 | 2-composants: manchette et pompe | Oui | Ressort intégré à la pompe | Oui |
Usage médical
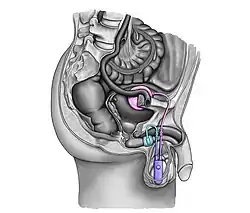
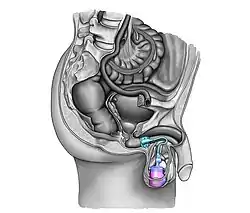

La déficience du sphincter urinaire intrinsèque conduisant à l'incontinence à l'effort est l'indication la plus courante de l'implantation d’un SUA[9]. L'Association européenne d'urologie recommande l'implantation d'un SUA pour l'incontinence à l'effort modérée à sévère chez les hommes[19]. Malgré de nouvelles options de traitement (bandelettes, injections de gonflement urétral, thérapie par cellules souches), le SUA est considérée comme la prise en charge chirurgicale de référence pour l'incontinence à l'effort de l’homme après une prostatectomie, une cystectomie ou une résection endoscopique de la prostate[8] - [4] - [3].
Il existe plusieurs cas publiés dans la littérature d’implantation de SUA chez les enfants à la suite d'une incontinence secondaire à une lésion urétrale traumatique[20] - [21].
Les données sur l'utilisation du SUA chez les femmes sont limitées et tous les produits disponibles sur le marché ne sont pas conçus pour être implantés chez les femmes[22] - [23]. L'Association européenne d'urologie limite l'utilisation du SUA chez les femmes, affirmant que bien que la guérison soit possible, le risque de complication est élevé[19]. le SUA est à utiliser en dernier recours pour traiter l'incontinence urinaire chez la femme due à des causes congénitales et secondaire à des maladies neurologiques[22].
Résultats
Taux de réussite
De nombreuses études ont été publiées concernant les résultats des patients ayant subi l’implantation d’un sphincter urinaire artificiel. Le taux de réussite, généralement défini comme l’obtention d’une continence totale (pas d'utilisation de protection) ou une continence sociale (utilisation de 0 à une protection par jour), varie de 61% à 100% dans la littérature[4]. L'amélioration de la qualité de vie a également été considérée comme un succès même si plus d'une protection par jour sont nécessaires. Un taux de réussite (continence) a été rapporté à 78% avec un suivi de 3 ans[24], et à plus de 72% avec 5 à 7 ans de suivi[25]. Dans une étude récente, un taux de réussite 79% a été rapporté pour une période de suivi allant de 5 mois à 16 ans[26]. Une étude comparative chez des patients implantés avec différents modèles de sphincter urinaire artificiel et ayant atteint une continence sociale n'a montré aucune différence entre les deux groupes de patients en ce qui concerne les tests urodynamiques: comme le débit mictionnel, la pression urétrale, etc.[2]
Satisfaction
Dans différentes études avec un suivi moyen de plus de 6 ans[27] - [28], au moins 73% des hommes porteurs d'un sphincter urinaire artificiel implanté étaient satisfaits ou très satisfaits du dispositif, et 10 à 23% se déclaraient insatisfaits. Sur des périodes de suivi plus courtes (2 à 4 ans), les taux de satisfaction atteignaient plus de 90%[26] - [27] - [4]. Dans une autre étude avec un suivi moyen de plus de 7 ans, le taux de satisfaction globale était de 3,9 sur une échelle de 0 à 5[27]. Le taux de satisfaction des patients après radiothérapie ne semble pas être défavorablement affecté[29]. Pour le sphincter artificiel ZSI 375, la pression peut être ajustable pour améliorer le taux de satisfaction[23].
Des enquêtes auprès de patients implantés ont montré que plus de 90% recommanderaient cette solution à un ami ou à un parent ayant le même problème, et plus de 90% subiraient à nouveau l'implantation[30] - [31]. Parallèlement à cela, 14% des patients ont signalés une amélioration de leur activité sexuelle[31].
Plusieurs études ont démontré que la qualité de vie après l'implantation d’un SUA s'est considérablement améliorée[26] - [7]. Et la qualité de vie ne semble pas être affectée par les ré-interventions, à condition que l'appareil continue de fonctionner après sa révision.
Réopération
Dans la plus grande série disponible évaluant 1082 patients ayant subi l’implantation d’un premier SUA, le taux de survie du dispositif à 5 ans était de 74%, ce qui est cohérent avec les résultats rapportés dans la littérature, allant de 59% à 79%[32]. Dans toutes les séries, au fil du temps, certains patients ont dû subir des chirurgies répétées pour la réapparition de l’incontinence urinaire ou une infection du dispositif. Dans une analyse groupée des études disponibles, le taux de ré-intervention (quelle qu'en soit la cause) était d'environ 26%[26]. De manière significative, certaines études ont démontré que les chirurgiens qui pratiquent cette intervention fréquemment (chirurgiens à volume élevé d’implantations) obtiennent de meilleurs résultats que ceux qui la pratiquent moins fréquemment[23]. En fait, dans cette série, le taux de ré-opération a diminué d'environ 50% à mesure que les chirurgiens atteignaient leur 200ème cas, soulignant la nécessité pour les patients candidats à l’implantation d’un SUA, de rechercher des chirurgiens à volume d’implantation élevé pour améliorer leurs chances de succès[23].
Complications
Les risques possibles découlant de l'implantation d’un SUA comprennent[1]:
- Une blessure de l'urètre ou de la vessie pendant la mise en place du SUA;
- Des difficultés à vider la vessie nécessitant un auto-sondage temporaire;
- Une incontinence urinaire d'effort persistante;
- Une infection du SUA entraînant son retrait;
- Une incontinence récurrente due à une défaillance du dispositif ou à une atrophie des tissus urétraux (auquel cas une nouvelle intervention chirurgicale permettra le remplacement du dispositif).
Le taux global de complications rapportées chez les hommes est de 37%[33]. Les complications postopératoires les plus courantes sont:
- Une défaillance mécanique (8-21%)
- Une érosion urétrale (4-15%)
- Une infection (1-14%)
- Une atrophie urétrale (4-10%)
D'autres complications moins fréquentes sont l'hématome, la sténose urétrale, la fistule urinaire[34]. Les défaillances mécaniques et les complications non mécaniques peuvent conduire à une reprise chirurgicale dans 8 à 45% et 7 à 17% des cas, respectivement. L'une des causes de défaillance mécanique sont les complications liées au ballon-réservoir du SUA type trois composants. Le taux d'explantation global du dispositif chez les hommes serait de 16 à 20 %[35].
Il a été rapporté que 26 % des hommes porteurs d'un SUA implanté nécessitaient une ré-intervention après 10 ans de suivi, afin de réguler la pression à l'intérieur du dispositif.
Suivi
Après la sortie de l’hôpital
Les rapports sexuels doivent être évités pendant les 6 premières semaines après l'intervention pour permettre une cicatrisation correct des tissus[36]. Les activités physiques qui exercent une pression directe sur la zone d’intervention, comme l'équitation et le vélo, doivent également être évitées pendant au moins 6 semaines voir abandonnées. Les patients peuvent se voir prescrire un support scrotal à porter pendant 1 semaine après l’intervention[37].
Soins à distance de l’intervention
Pour minimiser le risque de dommages sur le SUA ou sur l’urètre, il est indispensable que le patient informe le médecin ou l’infirmière qu'il a un SUA avant toute pose d’une sonde vésicale, une cystoscopie ou toutes autres interventions médicales sur les voies urinaires[38]. La désactivation du SUA la nuit peut être proposée aux patients qui n’avaient pas de fuite la nuit avant l’intervention, cela afin de minimiser les risques d'atrophie urétrale[39] - [36].
Galerie d'images
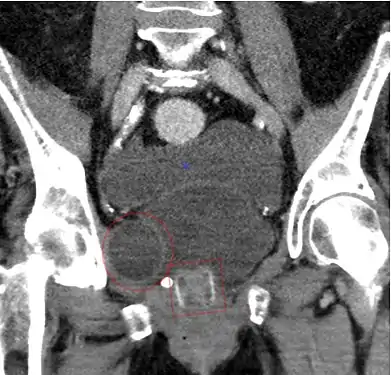 CT Scan (reconstruction coronal) montrant un AMS 800 chez une femme
CT Scan (reconstruction coronal) montrant un AMS 800 chez une femme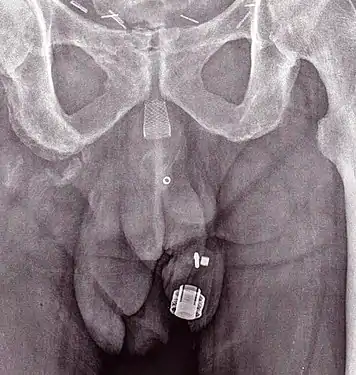 Radiographie d'un ZSI 375 implanté. Le dispositif est désactivé: le ressort est sous le sommet du cylindre. Le patient est incontinent.
Radiographie d'un ZSI 375 implanté. Le dispositif est désactivé: le ressort est sous le sommet du cylindre. Le patient est incontinent. Radiographie d'un ZSI 375 implanté. Le dispositif est activé: le ressort est au niveau du sommet du cylindre. Le patient est continent.
Radiographie d'un ZSI 375 implanté. Le dispositif est activé: le ressort est au niveau du sommet du cylindre. Le patient est continent.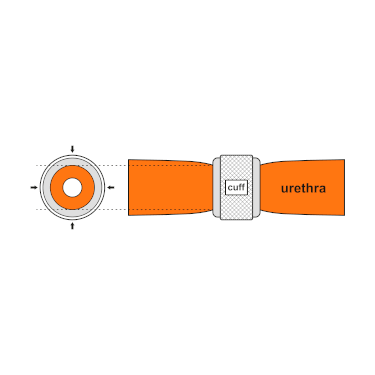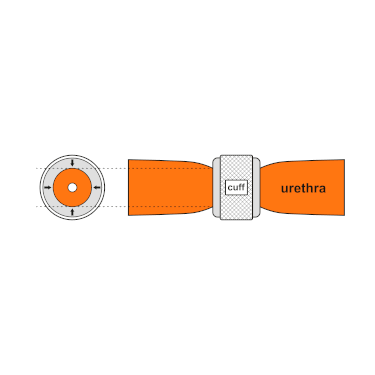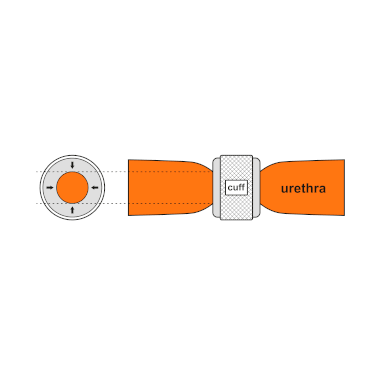 Animation montrant la constriction de l'urètre par la manchette
Animation montrant la constriction de l'urètre par la manchette
Voir aussi
Références
- (en) Cet article est partiellement ou en totalité issu de l’article de Wikipédia en anglais intitulé « Artificial urinary sphincter » (voir la liste des auteurs).
- Ioannis Vakalopoulos, Spyridon Kampantais, Leonidas Laskaridis, Vasileios Chachopoulos, Michail Koptsis et Chrysovalantis Toutziaris, « New Artificial Urinary Sphincter Devices in the Treatment of Male Iatrogenic Incontinence », Advances in Urology, vol. 2012, , p. 1–6 (PMID 22567002, PMCID 3332164, DOI 10.1155/2012/439372)
- Thomas Ripert et Jean Pierrevelcin, « Comparative study of urodynamic tests after AMS 800 and ZSI 375 insertion », Urologia Journal, vol. 85, no 1, , p. 15–18 (PMID 28967063, DOI 10.5301/uj.5000271)
- Ricarda M. Bauer, Christian Gozzi, Wilhelm Hübner, Victor W. Nitti, Giacomo Novara, Andrew Peterson, Jaspreet S. Sandhu et Christian G. Stief, « Contemporary Management of Postprostatectomy Incontinence », European Urology, vol. 59, no 6, , p. 985–996 (PMID 21458914, DOI 10.1016/j.eururo.2011.03.020)
- Billy H Cordon, Nirmish Singla et Ajay K Singla, « Artificial urinary sphincters for male stress urinary incontinence: current perspectives », Medical Devices: Evidence and Research, vol. 2016, no 9, , p. 175–183 (PMID 27445509, PMCID 4938139, DOI 10.2147/MDER.S93637)
- Frederic E.B. Foley, « An Artificial Sphincter: A New Device and Operation for Control of Enuresis and Urinary Incontinence », Journal of Urology, vol. 58, no 4, , p. 250–259 (PMID 20266239, DOI 10.1016/S0022-5347(17)69552-1, lire en ligne, consulté le )
- F. Brantley Scott, William E. Bradley et Gerald W. Timm, « Treatment of Urinary Incontinence By An Implantable Prosthetic Urinary Sphincter », Journal of Urology, vol. 112, no 1, , p. 75–80 (PMID 4802066, DOI 10.1016/S0022-5347(17)59647-0, lire en ligne, consulté le )
- Faysal A. Yafi, Mary K. Powers, Jonathan Zurawin et Wayne J.G. Hellstrom, « Contemporary Review of Artificial Urinary Sphincters for Male Stress Urinary Incontinence », Sexual Medicine Reviews, vol. 4, no 2, , p. 157–166 (PMID 27872025, DOI 10.1016/j.sxmr.2015.11.004)
- Oscar A. Suarez et Kurt A. McCammon, « The Artificial Urinary Sphincter in the Management of Incontinence », Urology, vol. 92, , p. 14–19 (PMID 26845050, DOI 10.1016/j.urology.2016.01.016, lire en ligne, consulté le )
- F. B. Scott, W. E. Bradley et G. W. Timm, « Treatment of urinary incontinence by an implantable prosthetic urinary sphincter », The Journal of Urology, vol. 112, no 1, , p. 75–80 (ISSN 0022-5347, PMID 4600662, DOI 10.1016/s0022-5347(17)59647-0)
- AMS 800™ Urinary Control System For Male Patients: Oerating Room Manual, Minnetonka, MN, Boston Scientific Corporation, (lire en ligne)
- Zephyr Surgical Implants, ARTIFICIAL URINARY SPHINCTER ZSI 375, Geneva, Switzerland, Zephyr Surgical Implants, , Second éd. (lire en ligne)
- Ireneusz Ostrowski, Tomasz Golabek, Janusz Ciechan, Emil Śledź, Mikolaj Przydacz, Wojciech Dyś, Mariusz Blewniewski, Burkhard von Heyden, Tobias Pottek, Frank Neugart, Giuseppe Carrieri, Oscar Selvaggio, Francesco Iori, Manuel Fernández Arjona, Steve Foley, Bob Yang, Christophe Llorens, Waldemar Różanski et Piotr L. Chłosta, « Preliminary outcomes of the European multicentre experience with the ZSI 375 artificial urinary sphincter for treatment of stress urinary incontinence in men », Central European Journal of Urology, vol. 72, no 3, , p. 263–269 (PMID 31720028, PMCID 6830485, DOI 10.5173/ceju.2019.1920)
- Ireneusz Ostrowski, Janusz Ciechan, Emil Sledz, Wojciech Dys, Tomasz Golabek et Piotr L. Chłosta, « Four-year follow-up on a ZSI 375 artificial urinary sphincter for male urinary incontinence from one urological centre in Poland », Central European Journal of Urology, vol. 71, no 3, , p. 320–325 (PMID 30386654, PMCID 6202622, DOI 10.5173/ceju.2018.1704)
- Jaspreet S. Sandhu, Alexandra C. Maschino et Andrew J. Vickers, « The Surgical Learning Curve for Artificial Urinary Sphincter Procedures Compared to Typical Surgeon Experience », European Urology, vol. 60, no 6, , p. 1285–1290 (PMID 21665357, PMCID 3646622, DOI 10.1016/j.eururo.2011.05.048, lire en ligne, consulté le )
- Frederic Staerman, Christophe G-Llorens, Priscilla Leon et Yves Leclerc, « ZSI 375 artificial urinary sphincter for male urinary incontinence: a preliminary study », BJU International, vol. 111, no 4b, , E202–E206 (PMID 22937774, DOI 10.1111/j.1464-410X.2012.11468.x)
- Alejandro Carvajal Obando, Federico Gavira Gil, Álvaro Gutiérrez Martinez, Luis Fernando Echeverry Molina et Juan Carlos Castaño Botero, « EFFICACY OF THE ARTIFICIAL URINARY SPHINCTER ZSI 375 FOR TREATMENT OF POST-RADICAL PROSTATECTOMY INCONTINENCE IN PATIENTS WITH INTRINSIC SPHINCTER DEFICIENCY: A PRELIMINARY STUDY », European Medical Journal, vol. 2, no 2, , p. 22–26 (lire en ligne, consulté le )
- Ireneusz Ostrowski, Mariusz Blewniewski, Frank Neugart, Burkhard von Heyden, Oscar Selvaggio, Francesco Iori, Steeve Foley, Manuel Fernández Arjona, Alejandro Carvajal Obando et Tobias Pottek, « Multicentre experience with ZSI 375 artificial urinary sphincter for the treatment of stress urinary incontinence in men », Urologia Journal, vol. 84, no 3, , p. 148–152 (PMID 28574143, DOI 10.5301/uj.5000246)
- Eric Chung, « Contemporary surgical devices for male stress urinary incontinence: a review of technological advances in current continence surgery », Translational Andrology and Urology, vol. 6, no Supplement 2, , S112–S121 (PMID 28791230, PMCID 5522789, DOI 10.21037/tau.2017.04.12)
- F.C. Burkhard, J.L.H.R. Bosch, F. Cruz, G.E. Lemack, A.K. Nambiar, N. Thiruchelvam et A. Tubaro, EAU Guidelines on Urinary Incontinence in Adults, Arnhem, The Netherlands, European Association of Urology, (ISBN 978-94-92671-01-1, lire en ligne)
- Jonathan C. Routh et Douglas A. Husmann, « Long-term continence outcomes after immediate repair of pediatric bladder neck lacerations extending into the urethra », The Journal of Urology, vol. 178, no 4S, , p. 1816–1818 (PMID 17707005, DOI 10.1016/j.juro.2007.05.094)
- DK Kandpal, SK Rawat, S Kanwar, A Baruha et SK Chowdhary, « Single piece artificial urinary sphincter for secondary incontinence following successful repair of post traumatic urethral injury », Journal of Indian Association of Pediatric Surgeons, vol. 18, no 4, , p. 152–154 (PMID 24347870, PMCID 3853858, DOI 10.4103/0971-9261.121120)
- MAR Islah, Sung Yong Cho et Hwancheol Son, « The Current Role of the Artificial Urinary Sphincter in Male and Female Urinary Incontinence », The World Journal of Men's Health, vol. 31, no 1, , p. 21–30 (PMID 23658862, PMCID 3640149, DOI 10.5534/wjmh.2013.31.1.21)
- Jaspreet S. Sandhu, Alexandra C. Maschino et Andrew J. Vickers, « The Surgical Learning Curve for Artificial Urinary Sphincter Procedures Compared to Typical Surgeon Experience », European Urology, vol. 60, no 6, , p. 1285–1290 (PMID 21665357, PMCID 3646622, DOI 10.1016/j.eururo.2011.05.048)
- Ireneusz Ostrowski, Mariusz Blewniewski, Frank Neugart, Burkhard von Heyden, Oscar Selvaggio, Francesco Iori, Steeve Foley, Manuel Fernández Arjona, Alejandro Carvajal Obando et Tobias Pottek, « Multicentre Experience with ZSI 375 Artificial Urinary Sphincter for the Treatment of Stress Urinary Incontinence in Men », Urologia Journal, vol. 84, no 3, , p. 148–152 (PMID 28574143, DOI 10.5301/uj.5000246)
- Christophe Llorens et Tobias Pottek, « Urinary Artificial Sphincter ZSI 375 for Treatment of Stress Urinary Incontinence in Men: 5 and 7 Years Follow-Up Report », Urologia Journal, vol. 84, no 4, , p. 263–266 (PMID 28525665, DOI 10.5301/uj.5000243)
- Frank Van der Aa, Marcus J. Drake, George R. Kasyan, Andreas Petrolekas et Jean-Nicolas Cornu, « The Artificial Urinary Sphincter After a Quarter of a Century: A Critical Systematic Review of Its Use in Male Non-neurogenic Incontinence », European Urology, vol. 63, no 4, , p. 681–689 (PMID 23219375, DOI 10.1016/j.eururo.2012.11.034, lire en ligne, consulté le )
- Drogo K. Montague, « Artificial Urinary Sphincter: Long-Term Results and Patient Satisfaction », Advances in Urology, vol. 2012, no Special Issue, , p. 835290 (PMID 22536227, PMCID 3318201, DOI 10.1155/2012/835290)
- Eric Chung, « A state-of-the-art review on the evolution of urinary sphincter devices for the treatment of post-prostatectomy urinary incontinence: Past, present and future innovations », Journal of Medical Engineering & Technology, vol. 38, no 6, , p. 328–332 (PMID 24936961, DOI 10.3109/03091902.2014.899400)
- Sender Herschorn, « The artificial urinary sphincter is the treatment of choice for post–radical prostatectomy incontinence », Canadian Urological Association Journal, vol. 2, no 5, , p. 536–9 (PMID 18953453, PMCID 2572249, DOI 10.5489/cuaj.924)
- Boyd R. Viers, Brian J. Linder, Marcelino E. Rivera, Laureano J. Rangel, Matthew J. Ziegelmann et Daniel S. Elliott, « Long-Term Quality of Life and Functional Outcomes among Primary and Secondary Artificial Urinary Sphincter Implantations in Men with Stress Urinary Incontinence », The Journal of Urology, vol. 196, no 3, , p. 838–843 (PMID 26997310, DOI 10.1016/j.juro.2016.03.076)
- Scott E. Litwiller, Kap B. Kim, Patricia D. Fone, Ralph W. deVere White et Anthony R. Stone, « Post-Prostatectomy incontinence and the Artificial Urinary Sphincter: A Long-Term Study of Patient Satisfaction and Criteria for Success », Journal of Urology, vol. 156, no 6, , p. 1975–1980 (PMID 8911369, DOI 10.1016/S0022-5347(01)65408-9, lire en ligne, consulté le )
- Brian J. Linder, Marcelino E. Rivera, Matthew J. Ziegelmann et Daniel S. Elliott, « Long-term Outcomes Following Artificial Urinary Sphincter Placement: An Analysis of 1082 Cases at Mayo Clinic », Urology, vol. 86, no 3, , p. 602–607 (PMID 26135815, DOI 10.1016/j.urology.2015.05.029)
- Mahreen Hussain, Tamsin J. Greenwell, Suzie N. Venn et Anthony R. Mundy, « The current role of the artificial urinary sphincter for the treatment of urinary incontinence », Journal of Urology, vol. 174, no 2, , p. 418–424 (PMID 23658862, DOI 10.1097/01.ju.0000165345.11199.98)
- MAR Islah, Sung Yong Cho et Hwancheol Son, « The Current Role of the Artificial Urinary Sphincter in Male and Female Urinary Incontinence », The World Journal of Men's Health, vol. 31, no 2, , p. 21–30 (PMID 23658862, DOI 10.5534/wjmh.2013.31.1.21)
- Bastian Amend, Patricia Toomey et Karl-Dietrich Sievert, « Artificial sphincter », Current Opinion in Urology, vol. 23, no 6, , p. 520–527 (PMID 24080811, DOI 10.1097/01.MOU.0000434591.02823.d0, lire en ligne, consulté le )
- (en) « Urinary Sphincter Replacement (Discharge Care) - What You Need to Know », sur Drugs.com (consulté le )
- (en) « About Your Artificial Urinary Sphincter | Memorial Sloan Kettering Cancer Center », sur www.mskcc.org, Memorial Sloan Kettering Cancer Center (consulté le )
- Deepak K Agarwal, Brian J Linder et Daniel S Elliott, « Artificial urinary sphincter urethral erosions: Temporal patterns, management, and incidence of preventable erosions », Indian Journal of Urology, vol. 0, no 1, , p. 26–29 (PMID 28197026, PMCID 5264188, DOI 10.4103/0970-1591.195758)
- Daniel S Elliott, David M Barrett, Mohamed Gohma et Timothy B Boone, « Does nocturnal deactivation of the artificial urinary sphincter lessen the risk of urethral atrophy? », Urology, vol. 57, no 6, , p. 1051–1054 (PMID 11377302, DOI 10.1016/s0090-4295(01)00963-3)