Techniques de pose de prothèse totale de hanche
De nos jours, différentes techniques de pose de prothèse totale de hanche sont employées en chirurgie orthopédique : aux techniques classiques tendent à se substituer peu à peu des techniques dites « mini invasives », destinées à limiter les traumatismes opératoires subis par le patient lors de la pose de la prothèse de la hanche.
Depuis quelques années, diverses équipes ont cherché à réduire le traumatisme opératoire occasionné par la pose d'une prothèse de hanche, dans le but d'améliorer les suites précoces de l'intervention. C'est l'objectif principal des techniques dites mini invasives, dont l'effet le plus visible est la petite cicatrice (moins de 10 cm, contre 15 à 30 cm pour les abords classiques). Mais le plus important est qui se passe en profondeur ; c’est le respect maximum des structures musculaires et ligamentaires qui entourent la hanche.
Pour qu'elles puissent prétendre égaler ou dépasser les techniques classiques, les techniques mini invasives doivent faire la preuve de résultats aussi fiables, sans augmenter les complications. Parmi celles-ci, la technique ASIA (Anterior Supine Intermuscular Approach) atteint ce but de façon simple et reproductible.
Techniques classiques
Les techniques opératoires classiques sont pratiquées depuis le début des années 1950. L'incision de 20 à 30 cm permet de très bien voir la cavité du cotyle et l'extrémité supérieure du fémur. On a longtemps privilégié cette exposition large, au détriment du respect des structures anatomiques qui entourent l'articulation (muscles et ligaments) et qui sont importants pour la stabilité de la prothèse et pour la récupération fonctionnelle.
La planification opératoire est un élément commun à toutes les techniques : Le chirurgien détermine avant l'intervention la taille de la tige et du cotyle. Il dispose pour cela :
- soit de radiographies étalonnées précisément et de calques à la même échelle ;
- soit d'un logiciel qui permet cette programmation sur ordinateur.
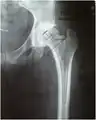 Planification par calque pour pose de PTH.
Planification par calque pour pose de PTH.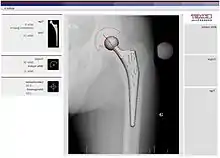 Planification par ordinateur pour pose de PTH.
Planification par ordinateur pour pose de PTH.
On pose des prothèses de hanche depuis les années 1950 et, depuis le début, plusieurs voies d'abord de la hanche ont été utilisées.
Voie de Moore ou abord postéro-externe
C'est de loin la plus employée dans le monde. Le patient est installé et calé sur le côté opposé. L'incision fait 15 à 30 cm. Pour atteindre la hanche, on ouvre le fascia lata et le muscle grand fessier dans le sens des fibres musculaires. Cela permet d'atteindre le plan profond. La section de l'attache fémorale des muscles pelvi-trochantériens est inévitable pour pénétrer dans l'articulation (quadratus femoris, gemellus supérieur et inférieur, obturator internus, pyriformis). La tête fémorale est luxée (déboîtée) vers l'arrière. La préparation et l'implantation de la prothèse se font avec des instruments standards à manches droits.
Pendant très longtemps la technique comportait une large capsulectomie (on enlevait largement la capsule fibreuse qui manchonne l'articulation.). Actuellement, en fin d'intervention, il est habituel de suturer la capsule qu'on préserve au mieux pendant la chirurgie.
Le risque principal par cette voie d'abord et constitué par le nerf sciatique qui est proche de l'espace où l'on travaille. Toute lésion de ce nerf au cours de l'intervention peut entraîner des séquelles motrices et sensitives de la jambe.
Voie externe transglutéale de Hardinge ou abord antéro-externe
Le patient est installé en décubitus latéral ou de trois quarts (coussin sous la fesse du côté opéré). L’incision est externe en regard du grand trochanter. Après ouverture du fascia lata, on expose le grand trochanter au sommet duquel est attaché le muscle moyen fessier, tandis qu’à la partie basse s’insère le muscle vaste externe du quadriceps.
Profitant de la continuité fibreuse entre les fibres des muscles vaste externe et fessiers, on détache sur la partie antérieure du grand trochanter une valve musculaire formée de la moitié antérieure du vaste externe et du tiers antérieur des fessiers. La hanche est luxée en avant (déboitée). La réinsertion solide des fessiers sera effectuée en fin d’intervention.
Cette technique comporte le risque de constitution d’ossifications des muscles et de lésion du nerf fessier, 4 cm au-dessus du trochanter ce qui aurait pour conséquence une boiterie par atteinte motrice des fessiers.
L'autre inconvénient, lié au geste sur les fessiers, est l’utilisation de cannes pour les protéger. La boiterie est souvent assez marquée au début, du fait de la faiblesse temporaire de ces muscles.
Abord antéro-latéral de Watson Jones
À la différence de la technique de Hardinge, elle ne désinsère pas du tout le fessier. Le risque de cette technique est d'abîmer le nerf fessier supérieur.
Voie antérieure de Hueter
Popularisée par Judet avec utilisation d’une table orthopédique, c’est la voie la plus antérieure pour aborder la hanche. Elle est pratiquée en décubitus dorsal. L’incision descend de l’épine iliaque antéro supérieure en direction de la tête du péroné. Le chirurgien passe entre les fessiers et le fascia lata en arrière, et le droit antérieur du quadriceps en avant.
La hanche est luxée en avant (déboîtée). Elle donne un bon accès à la cavité cotyloïdienne. Le temps fémoral est plus délicat et nécessite souvent de détacher une partie de la capsule postérieure.
Cette voie de Hueter a pour avantage d’être particulièrement anatomique. Elle ne touche pas au hauban fessier et les suites opératoires sont en général très simples et très rapides. Elle nécessite cependant une table orthopédique avec une forte traction et des manipulations qui demandent de l’expérience.
Le nerf fémoro-cutané peut être lésé, avec en conséquence un déficit sensitif sur le haut de la cuisse (très rare: 2 pour 1 000). En cas d'utilisation de la table orthopédique, des complications spécifiques ont été décrites (fractures de cheville, compression nerveuse).
Avantages et inconvénients des techniques classiques
- Les avantages
- Des voies antérieures : la stabilité. L'instabilité potentielle se produit en hyperextension (position du cavalier de rodéo). C’est un mouvement rare dans la vie quotidienne. L'exposition au risque est faible. Depuis les années 60, les abords antérieurs sont reconnus pour donner une stabilité meilleure, mais leur diffusion a été freinée par la complexité des techniques. Actuellement, elles connaissent un regain d'intérêt spectaculaire dans le monde entier.
- Pour la voie postérieure l'avantage réside dans la simplicité technique qui la rend reproductible dans la plupart des mains.
- Les inconvénients
- Des voies antérieures : boiterie prolongée par insuffisance temporaire du moyen fessier avec la technique de Hardinge. La table orthopédique implique une installation et des manipulations assez complexes.
- Des voies postérieures : c'est le risque de luxation. L'instabilité potentielle est en flexion et rotation interne. C’est une position extrêmement fréquente dès lors qu’on n’est pas en station debout. L’exposition au risque est donc très fréquente. La fréquence des luxations se situe entre 1 et 5 % selon les publications. Les prothèses de hanche double mobilité permettent d'abaisser le taux de luxation au niveau de celui des voies antérieures en évitant ainsi les complications des voies antérieures (inégalité de longueur, fractures per-opératoire essentiellement) et surtout en évitant les complications des voies dites "mini-invasives".
Techniques mini invasives
Avec le temps et l'amélioration de la maîtrise des techniques classiques, beaucoup de chirurgiens ont réduit progressivement la taille des incisions. Depuis le début des années 2000, sont apparues les techniques nommées mini invasives, mais le terme de mini agressives serait plus approprié, pour signifier l'ambition contenue dans ce terme.
La technique MiniPost
C'est la miniaturisation de l'abord de Moore. Dans sa forme la plus élaborée, la section des muscles va se réduire aux seuls muscles muscle jumeau supérieur, muscle jumeau inférieur et obturateur interne, et respecte les muscles piriforme et carré crural. La fermeture capsulaire sera minutieuse, la plus anatomique possible. L'idéal est une suture bord à bord, anatomique de la capsule, avec réinsertion des pelvi-trochantériens[1]. C'est très favorable pour les suites précoces et cela diminue les luxations.
Mini Hardinge
Cette technique ne semble pas modifier fondamentalement le problème de la boiterie prolongée, car le moyen fessier, fondamental pour l'équilibre de la marche, n'est pas totalement épargné.
Technique Mini Judet
Par une voie d'abord plus réduite, de type Hueter, la tête fémorale est luxée en avant. Le réglage de la longueur n'est pas facilité.
Technique MIS double incision
Promue aux États-Unis par Berger, elle utilise une incision antérieure (dite mini Watson Jones) pour la préparation du cotyle, puis une contre incision postérieure à travers les muscles fessiers et les pelvi-trochantériens.
Elle se pratique en décubitus dorsal. Une exposition aux rayons X est indispensable pour réaliser le temps fémoral, sous contrôle fluoroscopique grâce à un amplificateur de brillance. Une rachianesthésie est exigée, à l'exclusion d'autre type d'anesthésie. L’évaluation de la longueur requiert aussi la fluoroscopie.
C’est une technique de réalisation difficile, abandonnée par la plupart des chirurgiens. Plusieurs publications font état de lésions postérieures dans les muscles et la capsule, plus importantes que celles qu'occasionne obligatoirement un abord postérieur. La dénomination même de chirurgie mini invasive a été déniée par certains dans ce cas[2].
Technique mini Watson Jones
Technique proposée par Röttinger, de Munich. C’est un abord antérieur pratiqué en décubitus latéral.
Elle possède certains des avantages de la voie de Hueter : absence de section musculaire, récupération rapide, diminution du risque de luxation. Elle diffère de la voie de Hueter par le fait qu’elle est un peu plus externe, à 5 centimètres sous l’épine iliaque antérieure et qu’elle passe sous le corps charnu du tenseur du fascia lata. Elle permet également une bonne exposition de l’articulation.
Pratiquée en décubitus latéral, avec un seul membre dans le champ opératoire, elle ne résout pas de façon simple le problème du réglage de la longueur. La direction de l'incision rapproche du Nerf cutané latéral de la cuisse, avec risque de problème d'hypoesthésie.
Technique ASIA
Le terme Anterior Supine Intermuscular Approach reprend les principales caractéristiques de la technique : abord antérieur, en décubitus dorsal, strictement intermusculaire. En Europe, de Witte en Belgique, Basso en France, aux États-Unis Lombardi, sont parmi les pionniers.
- La voie d’abord est antérieure, étroitement dérivée de celle décrite anciennement par Hueter.
- Une table d’opération ordinaire est utilisée, sans aucun système de cale ou de traction.
- L’anesthésie peut être générale ou loco-régionale (rachianesthésie).
- Une seule incision est pratiquée (6 à 9 cm).
- Aucune section musculaire n’est requise. Les muscles ainsi que la capsule postérieurs sont intégralement respectés.
Suites opératoires et Rapid Recovery
Les programmes dits Rapid Recovery (« rétablissement rapide »)[3] - [4], destinés à accélérer la récupération fonctionnelle des patients reposent sur des années d'expérience et de progrès. Cela a permis de cerner les facteurs majeurs qui conduisent à une récupération rapide.
Les personnes porteuses d’une coxarthrose ne sont pas des malades. Dans l’intérêt du patient, l’alitement, l’immobilisation et l’hospitalisation après une intervention pour prothèse doivent être réduits au strict minimum[5] - [6].
La population des opérés est beaucoup moins homogène que dans les années 1980. À cette époque, la plupart des patients étaient dans la tranche d’âge 65-75 ans. Actuellement, si ce groupe reste majoritaire, les indications se sont étendues vers des patients bien plus jeunes et aussi des patients bien plus âgés. Or ces personnes, qui aujourd’hui quittent l’hôpital entre le 3e et 5e jour, sortent plus en forme que leurs devancières après 15 jours. Une des raisons principales s’appelle l’hospitalisme. Une personne hospitalisée a hâte de rentrer chez elle dans les premiers jours, car elle se sent moins bien à l’hôpital que chez elle. Le départ est vécu comme le retour à la normale. Mais après un délai de 7 à 8 jours, elle s’accoutume à sa situation nouvelle et s’installe dans les habitudes du monde de l’hôpital. Le départ est alors vécu de façon plus ou moins angoissante comme une rupture avec ces nouvelles habitudes.
Tous les travaux de suivi des infections nosocomiales prouvent que leur survenue est corrélée avec l’augmentation de la durée d’hospitalisation, que ce soit en service de médecine, de chirurgie ou de soins de suite[7] - [8]. Cela plaide pour un séjour bref en chirurgie et pour un retour à domicile, sauf nécessité. Le programme Rapid Recovery s’inscrit dans cette évolution.
Il est basé sur :
- une meilleure information du patient ;
- la mise en contact de plusieurs personnes opérées dans la même période, avant et pendant le séjour ;
- une dynamisation par le groupe : intervention, rééducation, repas, etc.
Avant l'opération
Après avoir consulté le chirurgien, quand le patient a pris sa décision de se faire opérer, il va convenir de la date opératoire avec le secrétariat. Une consultation avec le médecin anesthésiste sera fixée, environ 4 semaines avant la date d'intervention. Habituellement plusieurs opérés par la technique ASIA seront programmées pour être opérées le même jour et le jour suivant.
Le programme Rapid Recovery va alors débuter par une réunion d'information. Les futurs opérés des mêmes dates y sont conviés, avec l'accompagnant de leur choix, pour se voir expliquer la prothèse, l'intervention, l'anesthésie, l'hospitalisation, la rééducation. Ils vont faire connaissance avec les autres personnes qui formeront avec eux un groupe de séjour, réuni par la même intervention. Ils vont se retrouver pendant l'hospitalisation, surtout au cours de la rééducation.
Successivement le chirurgien, l'anesthésiste, le surveillant de l'unité de soin, le kinésithérapeute expliquent le déroulement prévisible et répondent aux interrogations des patients. Cela permet une information dans un contexte plus calme que celui de la consultation et donc mieux comprise.
À l'admission
Le patient se verra rappeler des informations données lors de la réunion. Il ne s'étonnera pas que plusieurs personnes posent la même question, notamment sur son identité et le côté à opérer. Cela fait partie des mesures qui augmentent la sécurité de prise en charge. La préparation commencera dans cette phase, avec la dépilation du champ opératoire (effectué à la tondeuse ou avec une crème), puis une douche au savon antiseptique. Une seconde douche aura lieu le matin, avant de descendre au bloc opératoire. Il retrouve des personnes dont il a fait la connaissance lors de la réunion d'information.
Après l'intervention
Avant de remonter dans sa chambre, l'opéré restera en salle de surveillance post-interventionnelle (SSPI) au moins une partie de l'après-midi et souvent jusqu'au matin suivant. Cela permet une surveillance étroite.
Le principe est de revenir le plus vite possible dans un fonctionnement ordinaire. Le fait de s'habiller plutôt que rester en pyjama, de se raser ou se maquiller, manifeste clairement cette volonté de retour à la normale. Une préparation par des séances de rééducation préopératoire améliore la confiance des patients et accélère leur reprise fonctionnelle[3] - [4].
- La rééducation
Le patient se rééduque sous la surveillance du kinésithérapeute. Le premier jour, le kinésithérapeute va superviser le premier lever. Le patient fait quelques pas dans la chambre. S'il est particulièrement en forme, toujours avec le kiné, il fera aussi le couloir, voire les escaliers.
Dès le deuxième jour, il va marcher dans le couloir avec les cannes et éventuellement commencer à monter et descendre les escaliers.
Le petit groupe d'opérés va se retrouver ensuite pour des exercices en commun, expliqués et supervisés par le kinésithérapeute. Idéalement ces activités s'effectuent dans une salle spéciale, où le groupe partage aussi le repas de midi. L'objectif est de créer des relations chaleureuses et stimulantes entre les opérés. C'est ainsi que la plupart des opérés pourront sortir de l'hôpital au 3e ou au 4e jour post-opératoire[9].
- Le retour à domicile
Il devrait être la règle après une PTH, sauf conditions sociales défavorables ou pour des personnes très âgées ou malades par ailleurs. Ces cas particuliers concernent les personnes seules ou trop mal entourées ou celles qui ont un logement vraiment inadapté (nombreux étages sans ascenseur, maison isolée, accès au domicile difficile). D'ailleurs en France, la Caisse Nationale d'Assurance Maladie a publié un texte stipulant qu'au-dessous de 79 ans, le retour à domicile devait être le mode de suite habituel[10].
Toutes les études démontrent clairement :
- que le risque infectieux augmente avec la durée de séjour en milieu hospitalier ;
- qu'il n'y a pas de différence de résultat sur les capacités fonctionnelles selon que la rééducation a été faite en ambulatoire ou en centre de rééducation.
Cela ressort de la comparaison des séries américaines et françaises : la rééducation en centre est rare aux États-Unis - à cause de son coût élevé - mais les scores fonctionnels des patients sont similaires des deux côtés de l'Atlantique[9] - [1]. Cependant, il n'est pas recommandé de pousser le raisonnement à l'extrême : il a été essayé de réaliser des prothèses de hanche comme intervention ambulatoire, c'est-à-dire avec retour à domicile le jour même. Le taux de complications observé a fait reculer les praticiens[11].
Les patients les plus performants et de loin, lors de la consultation de contrôle à deux mois, sont ceux qui sont rentrés chez eux. Ce retour à domicile manifeste leur dynamisme et leur volonté de rejoindre vite la vie normale. La marche représente à elle seule 90 % de la rééducation : elle est indispensable pour une bonne récupération. C'est elle qui va restaurer la confiance, l'équilibre, la qualité des muscles stabilisateurs du bassin. C'est un exercice simple, totalement physiologique, favorable à toutes les fonctions fondamentales de notre corps.
Notes et références
- (en)Basso M, Lecuire F, Vinel H. : PTH mini invasive / 100 ASIA versus 100 Mini Post / Résultats préliminaires, Communication SOFCOT, novembre 2008.
- (en) Mardones R, Pagnano MW, Nemanich JP, Trousdale RT : Muscle damage after total hip arthroplasty done with the two-incision and mini-posterior techniques
- (en) Présentation du Rapid recovery hip replacement programme par l'équipe de chirurgie orthopédique des Dr Britton, Stranks et Conn, sur le site de l'hôpital de Basingstoke (R.-U.).
- (en) [vidéo] Vidéo explicative du programme Rapid Recovery dans les hôpitaux anglais du Hampshire Hospitals NHS Foundation Trust sur YouTube.
- (en) Dock W. : The evil sequelae of complete bed rest, in JAMA, 1944, N°125 pp. 1083-5.
- (en) [PDF] Bed rest: a potentially harmful treatment needing more careful evaluation, Chris Allen, Paul Glasziou, Chris Del Mar in The Lancet, vol. 354, 9 octobre 1999, pp. 1229-33
- (en) Ayliffe GA, Brightwell KM, Collins BJ, Lowbury EJ, Goonatilake PC, Etheridge RA : Surveys of hospital infection in the Birmingham region. I. Effect of age, sex, length of stay and antibiotic use on nasal carriage of tetracycline-resistant Staphyloccus aureus and on post-operative wound infection, J Hyg, Londres, octobre 1977 N°79 (2) pp. 299-314. PubMed ; PubMed Central PMCID: PMC2129949.
- El Rhazi K. et coll, Prévalence et facteurs de risques des infections nosocomiales au CHU de Fès (Maroc) in La Revue de santé de la Méditerranée orientale, vol 13, N°1, 2007
- (en) Berend KR et coll. : Enhanced early outcomes with the anterior supine intermuscular approach in primary total hip arthroplasty in J Bone Joint Surg Am., novembre 2009, N°91 Suppl 6, pp. 107-20.
- article L.162-2-2 du code de la Sécurité Sociale
- (en) Mears DC, Mears SC, Chelly JE, Dai F, Vulakovich KL : THA with a minimally invasive technique, multimodal anesthesia and home rehabilitation. Factors associated with early discharge in Clin Orthop Relat Res, 2009, N°467, pp. 1412-1417
Voir aussi
Bibliographie
- (en) Seng BE, Berend KR, Ajluni AF, Lombardi AV Jr. : Anterior-supine minimally invasive total hip arthroplasty: defining the learning curve. in Orthop Clin North Am., , N°40(3), pp. 343-50. PubMed .
- (en) / (fr) Basso M, Acosta W. : Minimally invasive hip surgery : ASIA versus MINI POST : Preliminary results. Communication AFJO, Nice, .
- Basso M, Lecuire F, Vinel H. : PTH mini invasive / 100 ASIA versus 100 Mini Post / Résultats préliminaires. Communication SOFCOT, .
- (en) Berend KR, Lombardi AV Jr, Seng BE, Adams JB. : Enhanced early outcomes with the anterior supine intermuscular approach in primary total hip arthroplasty. in J Bone Joint Surg Am., , N°91 Suppl 6, pp. 107-20. PubMed .
- (en) Bohler N, Hipmair G. : The minimal invasive surgery anterior approach with supine patient positioning: a step-wise introduction of technique. in Hip Int., 2006, N°16 Suppl 4, pp. 48-53. PubMed .
- (en) Gerdesmeyer L, Gollwitzer H, Diehl P, Buttgereit B, Rudert M. : The minimally invasive anterolateral approach combined with hip onlay resurfacing. in Oper Orthop Traumatol., , N°21(1), pp. 65-76. PubMed .
- (en) / (de) Oinuma K, Eingartner C, Saito Y, Shiratsuchi H. : Total hip arthroplasty by a minimally invasive, direct anterior approach. in Oper Orthop Traumatol., , N°19(3), pp. 310-26. PubMed .
- (en) Mardones R, Pagnano MW, Nemanich JP, Trousdale RT. : Muscle damage after total hip arthroplasty done with the two-incision and mini-posterior techniques in Clin Orthop Relat Res, ; 441:63-7.
- (en) Nakata K, Nishikawa M, Yamamoto K, Hirota S, Yoshikawa H. : A clinical comparative study of the direct anterior with mini-posterior approach: two consecutive series in J Arthroplasty, ; 24(5):698-704, Epub 2008 Jun PubMed .
- (en) Ayliffe GA, Brightwell KM, Collins BJ, Lowbury EJ, Goonatilake PC, Etheridge RA. Surveys of hospital infection in the Birmingham region. I. Effect of age, sex, length of stay and antibiotic use on nasal carriage of tetracycline-resistant Staphyloccus aureus and on post-operative wound infection. J Hyg (Lond). 1977 Oct;79(2):299-314. PubMed ; PubMed Central PMCID: PMC2129949.
- El Rhazi K et coll, Prévalence et facteurs de risques des infections nosocomiales au CHU de Fès (Maroc) in La Revue de santé de la Méditerranée orientale, vol. 13, N°1, 2007.
- (en) Mears DC, Mears SC, Chelly JE, Dai F, Vulakovich KL : THA with a minimally invasive technique, multimodal anesthesia and home rehabilitation. Factors associated with early discharge in Clin Orthop Relat Res, 2009, N°467, pp. 1412-1417.
- Article L.162-2-2 du Code de la Sécurité Sociale : Recommandations de la Haute Autorité de Santé du
Articles connexes
- Prothèse de hanche : notions générales sur les prothèses de hanche.
- Hanche : notions générales sur l'anatomie, l'imagerie, la pathologie.