Décollement de rétine
Le décollement de rétine est une maladie rare de l'œil qui se manifeste par une séparation de la rétine des membranes plus externes du globe oculaire avec lesquelles elle est normalement en contact. Elle peut mener à la cécité si elle n'est pas traitée rapidement (urgence ophtalmologique relative). Cette maladie atteint surtout les personnes de 45 à 60 ans, les myopes et les diabétiques.
| Spécialité | Ophtalmologie |
|---|
| CISP-2 | F82 |
|---|---|
| CIM-10 | H33 |
| CIM-9 | 361 |
| OMIM | et 180050 312530 et 180050 |
| DiseasesDB | 11417 |
| MedlinePlus | 001027 |
| eMedicine | 798501 |
| MeSH | D012163 |
| Patient UK | Retinal-detachment-pro |
![]() Mise en garde médicale
Mise en garde médicale
Épidémiologie
Son incidence annuelle est d'1 cas sur 10 000, atteignant de façon équivalente les deux sexes, avec un pic autour de la soixantaine[1].
Il semble qu'un antécédent d'opération sur la cataracte augmente le risque de survenue d'un décollement rétinien[2]. De même, la myopie, en augmentant le taux de décollement vitréen postérieur, augmente sensiblement le risque de cette maladie[3].
Chez le jeune, l'une des causes les plus fréquentes reste le traumatisme oculaire[4].
Mécanisme
La plupart des décollements rétiniens débutent par un déchirement de cette dernière permettant au liquide vitréen de pénétrer sous la rétine, décollant celle-ci. Ces déchirures sont souvent la conséquence d'un vieillissement normal de l'œil, avec un détachement du vitré de la rétine et sont, la plupart du temps, sans importance. Ces décollements vitréens sont particulièrement fréquents chez la personne âgée myope[5]. Les déchirures rétiniennes ne donnent souvent que peu de signes et évoluent assez rarement vers un décollement rétinien vrai[6].
Symptômes
Ils comportent phosphènes, éclairs, mouches volantes ou myodésopsies, diminution du champ visuel, chute brutale de l’acuité.
Les phosphènes sont secondaires au décollement postérieur du vitré. Ils sont présents dans 20 à 40 % des cas[7]. Une vision floue d'une partie du champ visuel peut être due à des phénomènes de condensation du vitré.
Dépistage
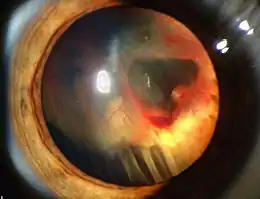
Si les symptômes évoquent un décollement, on procède à un fond d'œil, on observe alors une grande tache jaune.
Traitement
En cas de déchirure rétinienne pour lequel le risque de décollement secondaire est estimé comme notable, une photo-coagulation au laser autour de la déchirure permet de faire une cicatrice fibreuse et d'empêcher ainsi un décollement futur.
Si le décollement est constitué, la réparation est plus complexe, de type chirurgical, le résultat final étant inconstant, d'autant plus si la macula a été touchée et que la réparation a été tardive[8].
Il existe trois types de réparation :
- le cerclage oculaire dirigé permet la réapplication de la rétine par compression externe du globe oculaire. Cette technique ne nécessite pas l'ouverture de l'œil. C'est une technique efficace dans plus des trois-quarts des cas[9]. La complication la plus fréquente reste la récidive du décollement[7] ;
- la vitrectomie consiste, après ouverture de l'œil, à retirer une partie du vitré qui tend, par sa rétraction, à tirer sur les bords de la déchirure. Le vitré extrait est remplacé par un gaz résorbable. La cicatrisation est dirigée par un positionnement de la tête pendant les quelques heures suivant l'intervention. Il existe un risque majoré de cataracte (opacification du cristallin après cette intervention), par effet propre du gaz injecté[10]. Le succès de l'intervention est également bon[11] ;
- la rétinopexie pneumatique consiste à injecter un gaz ou un gel dans l'œil permettant la ré-application de la rétine qui doit être dirigée par une orientation correcte de la tête. C'est une technique simple avec peu d'effets secondaires. Elle n'est cependant pas adaptée à des décollements larges ou complexes. Elle peut être suivie ou associée par les deux autres techniques en cas de résultats insuffisants[12].
Notes et références
- (en) Hyong Kwon Kang, Luff AJ. « Management of retinal detachment: a guide for non-ophthalmologists » BMJ 2008;336:1235-40.
- (en) Boberg-Ans G, Henning V, Villumsen J, la Cour M. « Longterm incidence of rhegmatogenous retinal detachment and survival in a defined population undergoing standardized phacoemulsification surgery » Acta Ophthalmol Scand. 2006;84:613-8.
- (en) Tillery WV, Lucier AC. « Round atrophic holes in lattice degeneration—an important cause of phakic retinal detachment » Trans Sect Ophthalmol Am Acad Ophthalmol Otolaryngol. 1976;81:509-18.
- (en) Lee RW, Mayer EJ, Markham RH. « The aetiology of paediatric rhegmatogenous retinal detachment: 15 years experience » Eye (Lond). 2008;22:636-40.
- (en) Akiba J. « Prevalence of posterior vitreous detachment in high myopia » Ophthalmology 1993;100:1384-8.
- (en) Byer NE. « What happens to untreated asymptomatic retinal breaks, and are they affected by posterior vitreous detachment? », Ophthalmology, 1998;105:1045-9.
- (en) D'Amico DJ. « Primary retinal detachment » N Eng J Med. 2008;359:2346-54.
- (en) Abouzeid H, Wolfensberger TJ. « Macular recovery after retinal detachment » Acta Ophthalmol Scand. 2006;84:597-605.
- (en) Salicone A, Smiddy WE, Ventkatraman A, Feuer W. « Visual recovery after scleral buckling procedure for retinal detachment » Ophthalmology 2006;113:1734-42.
- (en) Thompson JT. « The role of patient age and intraocular gas use in cataract progression after vitrectomy for macular holes and epiretinal membranes » Am J Ophthalmol 2004;137:250-7.
- (en) Campo RV, Sipperley JO, Sneed SR et al. « Pars plana vitrectomy without scleral buckle for pseudophakic retinal detachments », Ophthalmology, 1999;106:1811-5.
- (en) Day S, Grossman DS, Mruthyunjaya P, Sloan FA, Lee PP. « One-year outcomes after retinal detachment surgery among medicare beneficiaries » Am J Ophthalmol. 2010;150(3):338-45. DOI 10.1016/j.ajo.2010.04.009